骨盆新月形骨折病理解剖学分型的建立及应用
2023-09-13 我要说
作者:岳俊伊1 姚升2 万意州2 陈旭1 姜传强1 郭晓东2
医院:1. 烟台市烟台山医院骨科
2. 华中科技大学同济医学院附属协和医院骨科
新月形骨折脱位是侧方挤压损伤的一个亚型,大约占骨盆环损伤的12%,为骶髂关节的骨折脱位,因髂后上棘的骨折块呈新月形而得名。因后方的骶髂关节韧带复合体仍然连接到骶骨,故新月形骨折很少伴随危及生命的血流动力学不稳定。
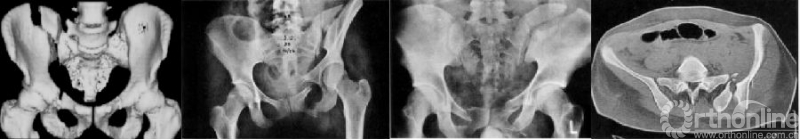
图1 新月形骨折为波及骶髂关节的骨折-脱位,后方的骶髂关节韧带复合体仍然连接到骶骨
但是因为新月形骨折波及到骶髂关节,是骶髂关节的骨折脱位,而骶髂关节在脊柱和下肢之间负重的传递过程中至关重要。故新月形骨折需要精确复位,以稳定固定骶髂关节。不恰当的治疗可以导致创伤后关节炎、慢性不稳定、畸形愈合。
新月形骨折脱位有明显的异质性,不同分型的新月形骨折治疗策略不同[1-3] 。新月形骨折需要一个专有的分型来指导其治疗方式的选择。
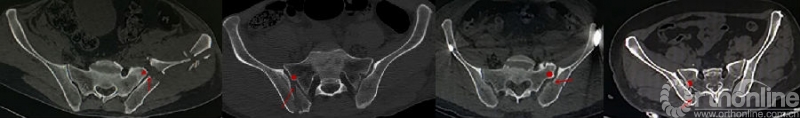
图2 新月形骨折波及骶髂关节的范围有明显的的异质性(图1-4为不同类型的新月形骨折脱位)
Day等[6]总结了16例新月形骨折的特点,将骶髂关节三等分,根据骶髂关节受累的程度将新月形骨折分为3型,并根据不同分型采用不同的治疗措施。
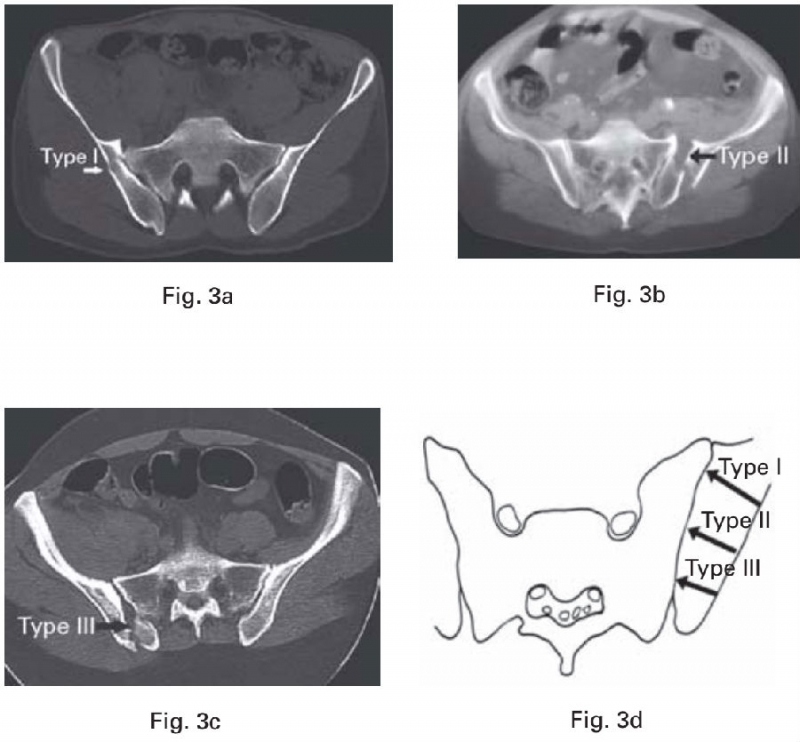
图3
Day分型把骶髂关节均质化看待,将骶髂关节三等分。Day分型的提出对于新月形骨折的认识和治疗有重要意义,但也有其固有的缺陷,仅采用某个层面的CT二维横断面判断骶髂关节损伤程度,并不能反应实际的关节累及程度[6]。Day分型只将骶髂关节三等分,而没有考虑骶髂间复杂的解剖关系及其在侧方挤压暴力下的相互作用;另外在临床应用中会发现Day分型并不能包含所有新月形骨折类型,Calafi和Routt[4]报道这个比例高达12%。
Day等[6]也发现当骨折线为斜形时,通常在不同层面,骨折线进入骶髂关节的位置是不同的,即当骨折线为斜形时,Day分型在不同层面是变异的。不能被分型系统包含或分型的不确定性给治疗带来困扰,也削弱了分型的实用性和有效性[4、5]。
本研究通过对新月形骨折形态及周围解剖标志的关系进行分析,建立了一种新月形骨折的病理解剖学分型系统,并据此指导临床治疗方式的选择,报道如下。
新月形骨折病理解剖学分型系统的建立
骶骨在骶髂关节水平主要有3道明显隆起的骨嵴,即骶骨耳状面前缘(骶骨翼)、骶骨耳状关节面后缘(骶骨侧嵴)和后方骶骨外侧嵴。我们通过总结65例新月形骨折患者的骨折特点发现,新月形骨折的髂骨骨折线进入骶髂关节的位置与骶骨上隆起的骨嵴及髂骨上相应的凹陷密切相关。
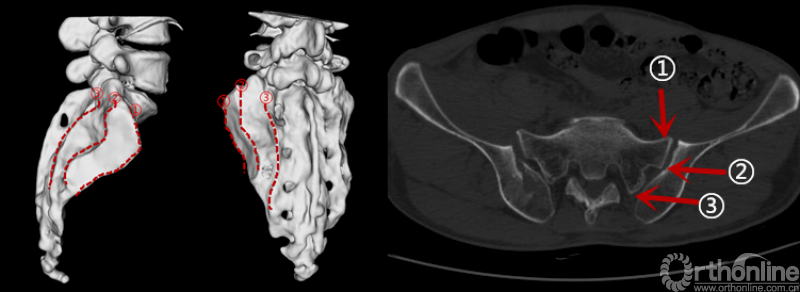
图4 骶骨侧方的3道骨嵴(红色虚线):①骶骨耳状面前缘(骶骨翼);②骶骨耳状关节面后缘(骶骨侧嵴);③后方骶骨外侧嵴。其中第①、②道骨嵴在侧方挤压应力作用下,可能起“支点”作用,第③道骨嵴大量韧带附着,其附近的骨折主要表现为髂骨内板的撕脱骨折。
新月形骨折病理解剖学分型以骶骨的骨性标志为分界,将新月形骨折分为三型:
Ⅰ型,新月形骨折线在骶骨翼水平进入骶髂关节;
Ⅱ型,新月形骨折线在骶骨侧嵴水平(真性骶髂关节面后界)进入骶髂关节;
Ⅲ型,新月形骨折线在骶骨侧嵴后方水平进入骶髂关节。
新月形骨折病例解剖学分型Ⅰ型:
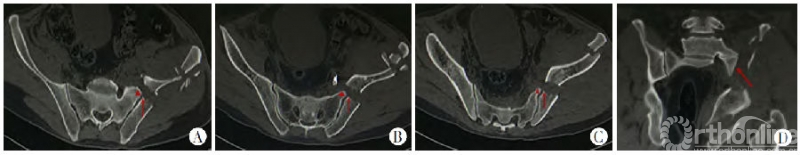
图5 A~C.横断面特点:内板骨折线(红色箭头所指)在骶骨翼尖端(红色三角形所指)层面附近进入骶髂关节,分型不会随着横断面的不同层面变异,各层面髂骨骨折线均位于骶骨翼尖端水平,横断面不同层面髂骨骨折线均位于骶骨翼尖端附近;D.冠状位特点:新月形骨折骶髂关节脱位(红箭头所指)发生在冠状位前几个层面的骶髂关节的下半部分
新月形骨折病例解剖学分型II型(骨折线为斜形,27例):
同一患者的CT横断面不同层面。
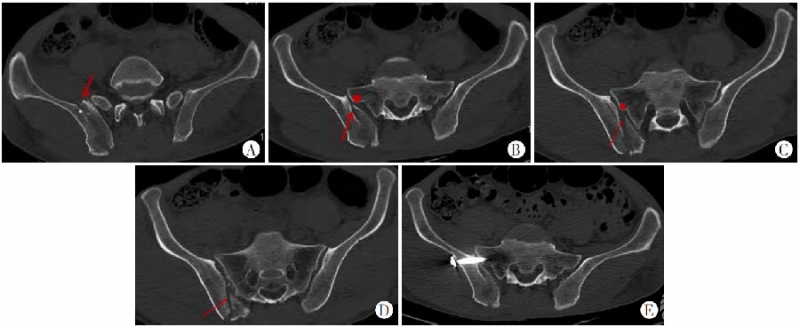
图6 A层面看,无法有效分入Day分型;B骶髂关节波及小于三分之一,此层面按照Day分型可分入Day I型;C骶髂关节波及一半左右,按照Day分型可分入Day II型;D骶髂关节波及大于三分之二,按照Day分型可分入Day III型。A~D.横断面特点:新月形骨折内板骨折线(红箭头所指)与骶骨侧嵴密切(红色圆点所指)相关。骶骨侧嵴出现前骨折线的位置比较随机(A),骶骨侧嵴(红色圆点)出现后,髂骨内板骨折线起点(红色箭头所指)与骶骨侧嵴紧密相关(B、C);骶髂关节被累及的范围由前1/3(B)、1/2(C)到后1/3,(D)往下的层面骶骨侧嵴突出不明显;在新月形骨折线为斜形时均存在这种现象;由此可见,同一患者在不同层面根据Day分型,就可分别分入Day I、II、III型了,这种缺陷显然削弱了Day分型的效率。E.由于髂骨外板相对完整,宜打入骶髂螺钉固定。
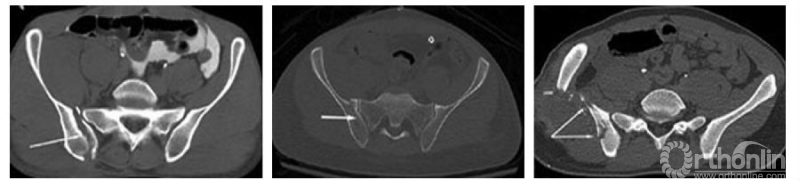
图7 Calafi等[4]提出的不能分入Day分型的情况,与本图A类似,只是CT横断面的某个层面
新月形骨折病例解剖学分型II型(骨折线为横行,3例):
当新月形骨折线为横行时,这种按照Day分型的变异就变得相对轻微。
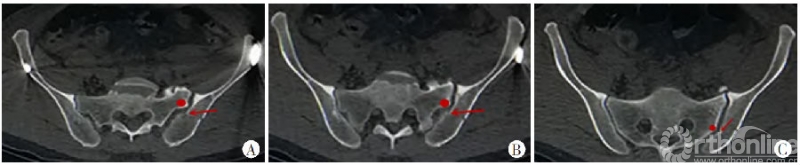
图8 A~C.横断面特点:横断面由近及远各层面显示新月形骨折内板骨折线(红色箭头所指)起自骶骨侧嵴(红色圆点),基本垂直骶髂关节面走行,也随层面不断变化,骨折线起点在各层面均与骶骨侧嵴紧密相关,骶髂关节被累及范围变异较斜形骨折线小
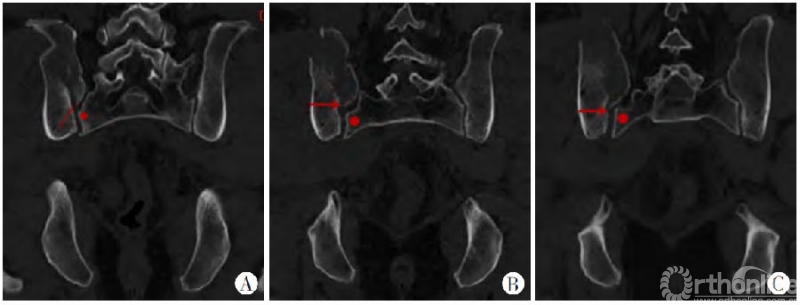
图9 A~C.冠状位表现:新月形骨折内板骨折线(红箭头所指)与骶骨侧嵴(红色圆点所指)密切相关,冠状位骶髂关节累及范围随层面变异程度较横断面轻
冠状位表现可以作为新月形骨折病理解剖学分型的一个重要参考。
新月形骨折病例解剖学分型III型:
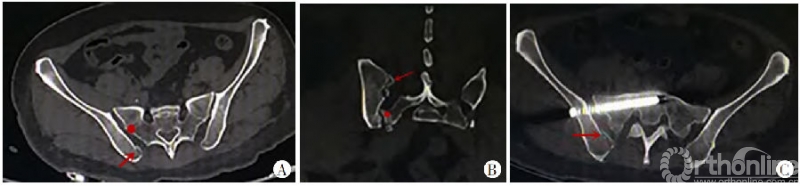
图10 A.横断面:内板骨折线自骶骨侧嵴(红色圆点)的后方进入骶髂关节,髂骨骨折通常为撕脱骨折的表现,骨折块小,一般不波及髂骨外板,但骶髂关节大部分受累,骶髂关节间隙增大;B.冠状位:内板骨折线自骶骨侧嵴(红色圆点)的后方进入骶髂关节,髂骨骨折部分为撕脱骨折的表现;C.固定方式采用骶髂螺钉
讨论
新月形骨折Day分型的缺陷给临床应用带来困扰[4、5],本研究中的65例新月形骨折患者按照Day分型无法分入任何一型或分型在CT横断面不同层面存在变化的有27例,占比41%(27/65)(图6)。因此,迫切需要建立一个更加有效、实用的新月形骨折分型。
骶髂关节的解剖结构
骶骨和髂骨对应的凹陷的沟槽和隆起的骨嵴犬牙交错[8],生理状态下增加了关节间的摩擦系数,增加关节的稳定性[6-8]。骶髂关节复杂的解剖结构决定了不能将其均一化看待。而Day[9]等将复杂的骶髂关节三等分,并据此分型显然是有很大的问题的。
骶骨在骶髂关节水平主要有3道明显隆起的骨嵴,即骶骨耳状面前缘(骶骨翼),骶骨耳状关节面后缘(骶骨侧嵴),还有后方的骶骨外侧嵴。这些骨嵴与骶髂间的韧带如骶髂前韧带、骶髂骨间韧带、骶髂后韧带和髂腰韧带等相互作用,产生“核桃钳子”(Nutcracker)效应[7、8],即在侧方挤压暴力下,在骶髂偏前方产生压应力,而骶髂后方的韧带复合体产生张力。在侧方挤压暴力导致的骶髂偏前方的压应力作用下,偏前方的突出的骨嵴(骶骨翼、骶骨侧嵴)可能成为顶破相应髂骨处的支点。
另外,与骶骨突出的骨嵴相对应的是髂骨上的凹陷部分,则成为髂骨的相对薄弱点,从而更容易在此处产生髂骨的骨折,即新月形骨折解剖分型的Ⅰ、Ⅱ型。后方的骶骨外侧嵴则是通过强大的韧带结构和髂骨相连,在侧方挤压导致的骶髂后方张力作用下[8],更容易产生髂骨的撕脱骨折,即新月形骨折解剖分型的Ⅲ型。
通过CT轴位和冠状位多层面的观察,发现新月形骨折线通常出现在骶髂关节处,跟骶骨在骶髂相接部分突出的骨嵴和髂骨上的凹陷密切相关。骶骨在骶髂关节的骨嵴主要有三道,骶骨翼,骶骨侧嵴和后方的骶骨外侧嵴。其中骶髂关节中骶、髂骨质能紧密接触的主要是骶骨翼和骶骨侧嵴。这两处骨嵴在其对应的髂骨处均有相应的凹陷。
在骶骨翼水平,骶髂关节经前方的骶髂前韧带联合为一体,一体化的骶髂显然强于单纯的髂骨,所以侧方挤压暴力下,髂骨翼的骨折线起自骶髂关节(新月形骨折I型)或者骶髂关节略前方[3],即为病理解剖学分型Ⅰ型。
侧方挤压作用力下,产生的作用力对骶髂关节前半是挤压力,后部是牵张力[10]。在骶骨侧嵴水平,突出的骶骨侧嵴对髂骨内板相当于支点,侧方挤压暴力作用下,在局部产生骨折。即为病理解剖学分型Ⅱ型。
骶骨后方外侧嵴距离髂骨后缘有一定距离,主要为韧带附着点,在侧方挤压暴力作用下,骶髂后方产生张力,所以其骨折主要表现为髂骨的撕脱骨折,即为病理解剖学分型Ⅲ型。
三型新月形骨折线位置的差异则源于侧方挤压暴力的作用的位置和方向的不同。新月形骨折的治疗需要综合考虑各方面的因素[11-16]。Day分型的不确定性和较差的有效性给新月形骨折的治疗带来一定困扰[4、9]。我们提出的病理解剖学分型系统在一定程度上解决了这些困难。
病理解剖学分型Ⅰ型,在Day分型中也属于Ⅰ型,骨折线自骶髂关节前三分之一进入,位于髂骨翼水平附近,可以通过前方入路钢板固定[9],尤其适用于伴有骨盆前环或髋臼骨折需要前路固定的情况。对于移位不明显的I型骨折,也可以采用闭合复位经皮螺钉(LC II螺钉)固定[3、17]。
病理解剖学分型Ⅱ型,可以考虑后方入路拉力螺钉加钢板固定[1、2、9]。移位不大的垂直骶髂关节的骨折线的还可以考虑通道螺钉(LC II螺钉)固定[17]。但病理解剖学分型Ⅱ型中还有大量骨折线相对于骶髂关节为明显斜形的(图3),明显的斜形骨折线导致,较小、较薄、含髂骨外板成分少的新月形骨折块,而髂骨外板受累及的范围较小。CT轴位片显示典型表现为髂骨外板大部分是完整的。斜形的骨折线更容易产生剪切力,加之较小、较薄的新月形骨折,可能并不适合Borrelli等的拉力螺钉加钢板的固定方式[1、2、9]。大部分完整的髂骨外板,提示我们,这种新月形骨折可以考虑经皮骶髂螺钉置入[4,17](图6E)。
病理解剖学分型III型较小的新月形骨折块,常为撕脱骨折,其骨损伤相对较小,但波及更大范围的骶髂关节,甚至并发严重的骶骨压缩骨折,可经皮复位,骶髂螺钉置入[4、9、17]。
但是这些手术技术本身是存在一定的风险,前方入路需注意骶髂关节附近的髂腰血管以及对腰骶干的保护等[1]。而骶髂螺钉的置入也是具有风险的,In-out-In可能伤及骶神经、马尾神经,还有血管及消化道的并发症[1]。所以,对于新月形骨折的治疗,骨科医生应该根据新月形骨折新的分型综合考虑。
作者简介
待完善
参考文献:
1. Borrelli J, Jr., Koval KJ, Helfet DL. The crescent fracture: a posterior fracture dislocation of the sacroiliac joint. J Orthop Trauma. 1996;10(3):165-70.
2. Borrelli J, Jr., Koval KJ, Helfet DL. Operative stabilization of fracture dislocations of the sacroiliac joint. Clin Orthop Relat Res. 1996(329):141-6.
3. Starr AJ, Walter JC, Harris RW, Reinert CM, Jones AL. Percutaneous screw fixation of fractures of the iliac wing and fracture-dislocations of the sacro-iliac joint (OTA Types 61-B2.2 and 61-B2.3, or Young-Burgess "lateral compression type II" pelvic fractures). J Orthop Trauma. 2002;16(2):116-23.
4. Calafi LA, Routt ML, Jr. Posterior iliac crescent fracture-dislocation: what morphological variations are amenable to iliosacral screw fixation? Injury. 2013;44(2):194-8.
5. 独行业,顾家烨,张云庆,等. 骨盆新月形骨折的研究进展[J]. 中华创伤骨科杂志. 2020(3):272-6.
6. Bowen V, Cassidy JD. Macroscopic and microscopic anatomy of the sacroiliac joint from embryonic life until the eighth decade. Spine (Phila Pa 1976). 1981;6(6):620-8.
7. Vleeming A, Stoeckart R, Volkers AC, Snijders CJ. Relation between form and function in the sacroiliac joint. Part I: Clinical anatomical aspects. Spine (Phila Pa 1976). 1990;15(2):130-2.
8. Vleeming A, Volkers AC, Snijders CJ, Stoeckart R. Relation between form and function in the sacroiliac joint. Part II: Biomechanical aspects. Spine (Phila Pa 1976). 1990;15(2):133-6.
9. Day AC, Kinmont C, Bircher MD, Kumar S. Crescent fracture-dislocation of the sacroiliac joint: a functional classification. J Bone Joint Surg Br. 2007;89(5):651-8.
10. Vleeming A, Schuenke MD, Masi AT, Carreiro JE, Danneels L, Willard FH. The sacroiliac joint: an overview of its anatomy, function and potential clinical implications. J Anat. 2012;221(6):537-67.
11. Miyake T, Futamura K, Baba T, Hasegawa M, Tsuihiji K, Kanda N, et al. A novel technique for stabilising sacroiliac joint dislocation using spinal instrumentation: technical notes and clinical outcomes. Eur J Trauma Emerg Surg. 2022;48(4):3193-201.
12. El-Hamalawy AG, Abdel Karim M, Khaled SA, Abdel-Kader KFM, Kassem E. Minimally invasive stabilization of posterior pelvic ring injuries through transiliac internal fixator versus Iliosacral screw: A prospective comparative cohort study. Injury. 2023.
13. Sarter M, Brodhun L, Krieglstein CF, Koslowsky TC. Influence of the inclination angle of the S1 pedicle on screw malposition and operative revision in percutaneous iliosacral screw fixation of posterior pelvic ring fractures. Injury. 2022;53(10):3384-9.
14. Kuttner H, Benninger E, Fretz V, Meier C. Fluoroscopy-guided vs. navigated iliosacral screw placement with intraoperative 3D scan or postoperative CT control: Impact of the clinical workflow on patients' radiation exposure: Radiation exposure of different workflows for iliosacral screw placement. Injury. 2022;53(11):3764-8.
15. Kulakowski M, Reichert P, Elster K, Witkowski J, Sleczka P, Morasiewicz P, et al. Differences in Accuracy and Radiation Dose in Placement of Iliosacral Screws: Comparison between 3D and 2D Fluoroscopy. J Clin Med. 2022;11(6).
16. Rommens PM, Nolte EM, Hopf J, Wagner D, Hofmann A, Hessmann M. Safety and efficacy of 2D-fluoroscopy-based iliosacral screw osteosynthesis: results of a retrospective monocentric study. Eur J Trauma Emerg Surg. 2021;47(6):1687-98.
17. Shui X, Ying X, Mao C, Feng Y, Chen L, Kong J, et al. Percutaneous Screw Fixation of Crescent Fracture-Dislocation of the Sacroiliac Joint. Orthopedics. 2015;38(11):e976-82.


 京公网安备11010502051256号
京公网安备11010502051256号