内镜辅助后入路腰椎管狭窄减压手术专家共识
2023-02-27 我要说
来源:《中华腔镜外科杂志》(电子版)2022年12月第5卷第6期
作者单位:北京医学会骨科学分会微创学组
首都医科大学骨外科学系微创学组
通信作者:杨 雍 海 涌 刘晓光
执笔专家:谭海宁 祝 斌 杨晋才
腰椎管狭窄症是(lumbar spinal stenosis,LSS)由于先天或后天等各种因素所致的椎管容积改变,进而引起腰椎神经组织受压和血液循环障碍,出现以臀部或下肢疼痛、神经源性跛行、伴或不伴腰痛等主要临床症状。
其中退行性LSS在临床上最为常见,病理生理改变以关节突关节增生、黄韧带肥厚为主,可导致中央管、侧隐窝、椎间孔等椎管各部位狭窄[1]。LSS的手术治疗适用于症状严重超过3~6个月,经保守治疗效果欠佳的患者,开放椎管减压联合或不联合固定融合手术作为治疗LSS的经典手术方式,其临床效果确切,常作为脊柱相关外科医师治疗LSS的首选[2-3]。
--------------------------------------------------------
近年来,随着脊柱微创外科技术的发展,内镜辅助的脊柱外科手术技术发展迅速。以椎间盘镜、单通道水介质内镜(uniportal endoscopic spinal surgery,UESS)、双通道水介质内镜(biportal endoscopic spinal surgery,BESS;unilateral biportal endoscopy,UBE)为代表的内镜辅助后入路椎管减压技术(endoscopic posterior lumbar decompression,EPLD)也趋于成熟,更多地被应用于LSS的临床治疗中,展现出良好的效果与技术优势[4-7]。
但是,由于术者对内镜辅助后入路腰椎管狭窄减压手术的掌握水平不同,对手术适应证与禁忌证把握不严格,以及对围手术期管理不规范等原因,导致部分LSS患者接受内镜辅助后入路腰椎管狭窄减压手术后临床效果欠佳、出现并发症等情况时有发生。
因此,制订内镜辅助后入路腰椎管狭窄减压手术相关基本规范的专家共识对于指导脊柱外科医师合理、规范开展脊柱内镜微创技术,进一步提升LSS患者接受脊柱内镜微创手术的获益等均具有重要意义。
本专家共识是遵照循证医学原则,基于现有医学研究证据,结合国内众多脊柱外科专家的临床诊疗经验,针对内镜辅助后入路腰椎管狭窄减压手术技术应用于LSS临床诊疗的全流程进行意见汇总,按照改良Delphi法,经北京医学会骨科学分会微创学组、首都医科大学骨外科学系微创学组专家反复讨论,最终编撰整理完成,已在国际实践指南注册平台完成注册(注册编号:PREPARE-2022CN725)。以期为广大脊柱相关外科医师开展该类手术提供参考。
一、内镜辅助后入路腰椎管狭窄减压手术的定义与范畴
内镜辅助后入路腰椎管狭窄减压手术:在脊柱内镜辅助下,经后方中线旁置入工作通道及内镜,采用镜下专用减压工具(动力磨钻、椎板咬骨钳、骨刀、环锯等)切除部分椎板、关节突、黄韧带、椎间盘,实现腰椎管神经结构减压的脊柱微创外科技术。
本专家共识聚焦于目前国内主流的脊柱内镜手术系统,包括椎间盘镜、UESS和BESS(UBE)。
根据2020年AO国际脊柱学会对脊柱内镜手术命名的最新共识,本专家共识所介绍的内镜辅助后入路腰椎管狭窄减压手术技术包括腰椎内镜下单侧椎板切除双侧减压、经椎板间内镜下腰椎侧隐窝减压、经椎板间内镜下对侧腰椎椎间孔成形术[8]。
推荐意见:内镜辅助后入路腰椎管狭窄减压手术技术是利用包括椎间盘镜、UESS、BESS(UBE)等脊柱内镜手术系统,经由腰椎后方入路,借助通道和专用的减压工具,实现腰椎管减压的微创外科手术技术。
二、手术适应证与相对禁忌证
(一)适应证
内镜辅助后入路腰椎管狭窄减压手术适用于腰椎各节段以中央管和(或)侧隐窝狭窄为主的LSS[9]。根据MRI影像学表现,腰椎管狭窄可按照Schizas严重程度分级分为无狭窄和(或)轻度狭窄、中度狭窄、重度狭窄、极重度狭窄[10]。
该技术可适用于各级严重程度的腰椎管狭窄的椎管减压。EPLD技术在完成椎管减压的同时,也可进行相应手术节段的椎间盘切除。对于以间歇性跛行或双下肢症状为主的患者,建议选择单侧入路双侧减压手术方式;而对于以单侧下肢症状为主的患者,可选择患侧入路单侧减压手术方式。
(二)相对禁忌证
椎间孔狭窄、合并节段失稳、合并极外侧型椎间盘突出是EPLD的相对禁忌证。
推荐意见:①适应证,各级严重程度的腰椎管狭窄,包括中央管狭窄、侧隐窝狭窄;②相对禁忌证,椎间孔狭窄、合并节段失稳、合并极外侧型椎间盘突出。
三、围手术期宣教
提倡由手术医师、麻醉医师、护士、康复师共同组成的多学科协作诊疗团队,自患者入院后直至出院前,对其开展个体化、综合性宣教。良好的围手术期宣教有助于患者缓解焦虑,降低应激反应,提高治疗满意度[11]。
术前宣教的内容:帮助患者正确认识LSS的疾病发展过程,手术治疗的目的,内镜辅助后入路腰椎管狭窄减压手术与传统手术的利弊及风险,围手术期注意事项,术后症状、活动或复发的临床表现及对应措施;告知患者术后康复锻炼方案,指导患者正确掌握四肢功能与腰背肌锻炼方法,掌握佩戴腰围的正确方法等[12-13]。
推荐意见:多学科协作诊疗团队对患者开展围手术期宣教。
四、术前评估
(一)全身情况评估
对于高龄、合并其他疾病,导致麻醉意外风险增高的患者,术前应经由麻醉医师评估,共同完善术前准备。推荐依据美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级对患者全身健康情况与疾病程度进行评估,判断患者围手术期麻醉风险及耐受能力,根据患者风险等级完善必要的术前检查与专科评估,以降低麻醉意外风险,提高患者围手术期安全[14]。
对于患者合并的高血压、糖尿病、冠心病等内科合并症,术前经由专科医师评估其合并症控制情况,以及对手术、麻醉的潜在影响。建议进行双下肢静脉彩色多普勒超声、Wells血栓风险评分对患者进行下肢静脉血栓风险评估,指导患者下肢功能锻炼,预防术后下肢深静脉血栓形成,对经评估存在血栓高危患者,可采用低分子肝素钠抗凝[15]。建议术前采用欧洲肠内肠外营养协会量表(nutrition risk screening 2002,NRS2002)评估患者的营养风险,必要时请营养科医师协助制订营养治疗计划[16]。
推荐意见:根据ASA分级评估患者全身情况与麻醉风险,积极控制患者合并症,关注下肢深静脉血栓及营养状况,提高围手术期安全性。
(二)脊柱专科评估
作为一种旨在缓解患者临床症状的微创手术方式,术前对LSS的准确诊断和责任节段的明确尤为重要。在大多数情况下,通过病史、体格检查和影像学检查可明确诊断,定位责任节段和受累神经根。
术前完善腰椎正侧、过屈过伸位X线片,评估腰椎稳定性;完善腰椎CT、MRI,评估受累节段及神经根,确定椎管狭窄部位及严重程度,明确减压节段,为指导手术策略及术中减压范围提供术前规划。
但是,对于病情复杂的患者,例如临床症状与体征、影像学表现不符合,存在多节段病变,合并极外型椎间盘突出,合并神经内科、神经外科疾病患者,可借助腰椎增强MRI、腰椎MRI弥散张量成像技术、神经电生理检查,以及诊断性选择性腰骶神经根阻滞封闭术等方法进一步明确诊断及责任节段[17-19]。
腰腿痛及功能障碍既是LSS患者的主要临床症状,也是LSS患者寻求手术治疗的核心诉求。因此,对疼痛及功能状况的监测是评价治疗效果的重要指标之一。
采用疼痛视觉模拟评分(visual analogue scale,VAS)进行疼痛评估,包括疼痛部位、持续时间、频率和强度等,在术前,以及术后即刻、1周、3个月、6个月、1年、2年等多节点进行持续性评估,动态监测患者的治疗效果,为及时调整治疗方案提供客观依据。
采用日本骨科协会(Japanese Orthopaedic Association,JOA)评分、Oswestry功能障碍指数(oswestry disability index,ODI)等进行腰椎功能评估。采用简明健康调查量表SF-36或EQ-5D调查问卷(EuroQol Five Dimensions Questionnaire)评价患者生活质量[20-22]。
推荐意见:术前进行细致的临床病史问诊与体格检查,完善腰椎正侧和过屈过伸位X线片、腰椎CT、腰椎MRI,评估LSS 病变节段及稳定性;对诊断或责任节段确定困难患者,可进一步行腰椎增强MRI、腰椎MRI弥散张量成像技术、神经电生理检查、诊断性选择性腰骶神经根阻滞封闭术等方法,对疑似合并神经内科、神经外科疾病患者,请相关科室会诊辅助诊治;采用VAS、JOA、ODI、SF-36、EQ-5D等工具评价LSS术前、术后及随访过程中的疼痛、功能状况及生活质量。
五、麻醉方案选择
全身麻醉、硬膜外麻醉及局部麻醉均可作为内镜辅助后入路腰椎管狭窄减压手术的麻醉方式,需根据患者的全身状况、手术规划,在麻醉医师的协助下合理选择。
全身麻醉患者体验好,适用于时间较长的手术。与全身麻醉相比,接受硬膜外麻醉的患者在术后48h内主诉疼痛程度更轻、对镇痛药物需求更低,但是两种麻醉方式在术后48h内恶心、呕吐和排尿困难等麻醉不良反应的发生率并无差异[23]。
与硬膜外麻醉相比,局部麻醉并不会显著降低术后麻醉不良反应的发生率,局部麻醉因其镇痛效果较弱,可能导致患者术中经历神经根刺激或伤口疼痛,一定程度上增加患者的心理负担,降低对局部麻醉的依从性;但是,局部麻醉术中患者的清醒状态、对双下肢感觉运动状况的实时反馈有助于术者在实施减压操作中降低神经损伤的风险[24]。
推荐意见:根据患者的全身状况、预计手术时间,结合术者的操作经验,在麻醉医师的协助下,为患者选择合适、安全、易耐受的麻醉方式。
六、手术操作要点
内镜辅助后入路腰椎管狭窄减压手术的减压范围包括部分椎板、关节突关节、黄韧带等异常增生或肥厚组织的切除。适当的骨性减压及充分的黄韧带减压是实现充分减压的前提,受累节段硬膜囊与神经根的充分显露是减压充分的核心判定指标,与患者接受内镜辅助后入路腰椎管狭窄减压手术后获得满意的临床效果具有重要关联[25-27]。
黄韧带充分减压在于尽可能实现黄韧带的整块切除,要点在于切除部分椎板和(或)关节突以暴露黄韧带的韧带-骨结合点。椎板间黄韧带的韧带-骨结合点可以分为六个区域(图1)。
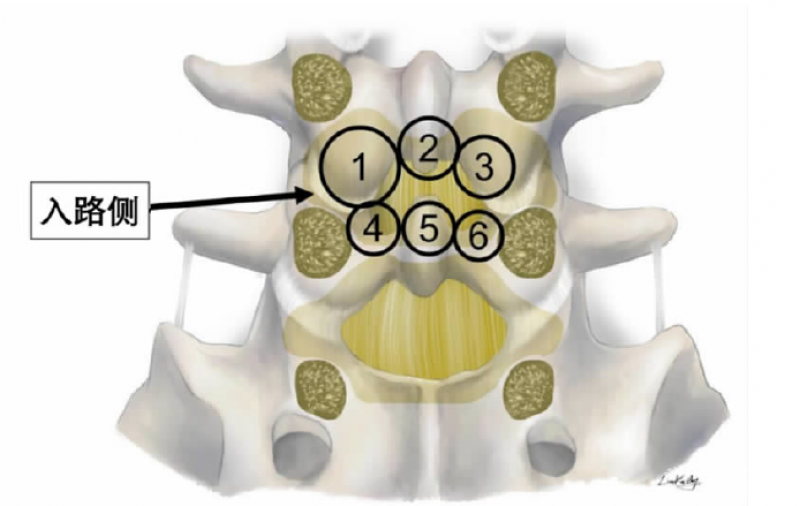
注:1区为入路侧上位椎板下缘与下关节突内缘移行区,2区为上位棘突基底部,3区为对侧上位椎板下缘与下关节突内缘移行区,4区为上关节突与下位椎板上缘移行区,5区为下位棘突基底部,6区为对侧上关节突与椎板上缘移行区
图1 椎板间黄韧带的韧带-骨结合区
根据患者症状和影像学压迫区域选择减压区域,1区和4区代表入路侧侧方椎管,2区和5区代表中央椎管,3区和6区代表对侧侧方椎管。一般双侧症状的腰椎管狭窄需要减压1~6区,单侧症状且影像学诊断压迫偏单侧侧方椎管情况,可以完成1区+4区+2区+5区减压(症状侧侧方椎管和中央椎管减压)。
在完成中央椎管或侧方椎管骨-黄韧带减压的基础上,联合椎间盘髓核切除可进一步提升LSS的术后疗效[28]。在充分显露并适当牵拉保护硬膜囊及神经根后,可使用神经剥离子探查纤维环破口或薄弱区,使用髓核钳取出突出游离的髓核组织、椎间隙内松散的髓核组织,进一步减压神经腹侧。对于术前评估或术中探查未发现椎间盘明显压迫硬膜囊或神经根患者,椎间盘髓核切除并非必需。
推荐意见:内镜辅助后入路腰椎管狭窄减压手术实现椎管减压的核心在于骨性、黄韧带减压范围。骨性减压范围为适度,黄韧带减压范围为充分,受累节段硬膜囊与神经根的充分显露是减压满意的标志。对术前评估或术中探查考虑腹侧椎间盘构成椎管狭窄压迫因素患者,联合椎间盘髓核切除可进一步改善临床效果。
七、临床疗效评价
与传统开放腰椎管减压手术相比,内镜辅助后入路腰椎管狭窄减压手术无论是术后6个月还是术后 12个月随访时均体现出非劣性的临床疗效,同时还具备手术时间短、住院时间短、出血量少、术区疼痛轻等优势[4,29-32]。
与显微镜辅助下腰椎管狭窄减压手术相比,内镜辅助下手术在术后6个月、术后12个月随访时可获得类似的临床疗效[26,33-36]。
内镜辅助下手术具备手术时间短、住院时间短、术区疼痛轻、镇痛药物使用量少、并发症发生率低等优势[4-6,18,33-35,37-38]。在椎间盘镜、UESS、BESS(UBE)三种脊柱内镜技术之间,虽然现有研究结果提示不同脊柱内镜技术各具特点,但是在治疗LSS的临床效果上并无差异[39-40]。
推荐意见:内镜辅助后入路腰椎管狭窄减压手术可获得不劣于开放腰椎管狭窄减压手术的临床疗效,与显微镜辅助下腰椎管狭窄减压手术的临床效果类似,内镜辅助后入路腰椎管狭窄减压手术在手术时间、住院时间、术区疼痛、并发症发生率上具有优势。
八、术后管理
术后患者麻醉清醒后,需由脊柱外科医师评估其疼痛、神经功能、症状改善情况;如果无恶心、呕吐,尽早恢复经口进食,逐步由水、无渣饮料、流质饮食、半流质饮食过渡至正常饮食;根据患者疼痛评估程度,调整镇痛用药,必要时辅以神经营养药物;指导患者术后尽早床上翻身及肢体活动。
术后下床活动时间按照麻醉方式、是否留置引流管决定。如果未留置引流管,术后2~6h可指导患者佩戴腰围下床行走;如果留置引流管,一般应在拔除引流管后下床活动;如果无不适,尽快开始术后功能锻炼,定期切口换药,检查手术切口有无渗血、渗液、感染等异常情况。
九、并发症及防治
(一)硬膜囊撕裂
硬脊膜撕裂常见的临床症状为颅内压降低导致的头痛、眩晕、恶心、复视、畏光、耳鸣、视物模糊等。亚重者可导致脑脊液漏、硬膜外脓肿、蛛网膜炎及脑膜炎等[41-42]。
手术视野不清晰导致的操作失误,硬膜与黄韧带粘连,黄韧带钙化,以及手术技术不熟练均是可能导致术中硬脊膜损伤的原因[43]。为预防术中发生硬脊膜撕裂,可于术前明确是否存在黄韧带钙化;术中维持0.9%氯化钠注射液灌洗通畅,使用射频电凝或骨蜡充分止血,保证清晰的手术视野;精细轻柔操作,切除黄韧带前利用神经剥离子轻柔分离黄韧带与硬膜囊[44]。
当术中发生硬脊膜撕裂及脑脊液漏时,应尽快结束手术,避免长时间工作液体灌注导致颅内压升高;硬膜囊撕裂口较大或合并疑似神经损伤患者,需中转开放手术探查、一期缝合硬膜囊;术后应调节患者体位于头低足高位,减少脑脊液漏出,同时对切口进行加压包扎,必要时可行脑脊液穿刺引流,待引流量减少至50ml以下时,考虑拔除引流管[45-47]。
(二)神经损伤
神经根损伤后会出现其支配肌肉的无力与萎缩,相应皮肤感觉支配区域减退、缺失或异常疼痛;马尾神经损伤则会出现鞍区感觉及二便异常[48-49]。
术中精细操作是预防神经损伤的重点。在进行椎管减压过程中,应先切除部分椎板、关节突关节,完成骨性减压,然后再整块切除黄韧带进入椎管,避免在骨性减压完成前切除黄韧带,完整的黄韧带能在处理骨性结构时有效保护硬膜囊和神经根,避免操作过程中意外损伤。
此外,术中手术视野不清时,应尽快及时止血,保持手术视野清晰,避免盲目操作导致神经损伤,但注意避免射频电极的长时间、盲目烧灼[50]。
(三)手术节段失稳
研究表明内镜辅助后入路腰椎管狭窄减压手术治疗LSS,术后减压节段的稳定性较术前无显著改变[51]。对合并轻度腰椎滑脱的LSS患者,内镜辅助后入路腰椎管狭窄减压手术后,随访过程中仅部分愚者出现滑脱进展,但是并未对临床疗效造成影响[52-53]。
术中关节突关节的过度切除及损伤是引起手术节段失稳的主要原因[54]。因此,术前手术节段稳定性评估,以及术中在保证充分减压的前提下,减少对双侧关节突关节的破坏是预防术后失稳的关键。
十、出院后随访管理
出院宣教包括药物治疗方案、随访时间及康复锻炼指导。患者术后1个月内下床活动时佩戴腰围,术后3个月内尽量避免久坐、过度弯腰、抬举重物、剧烈运动,功能锻炼以行走为主,量力而行,循序渐进。
共识讨论专家组成员:(按姓氏拼音排序)
丁立祥 海 宝 海 涌 韩 晓
蒋 毅 刘晓光 倪 兵 任大江
宋继鹏 孙凤龙 孙佩宇 谭海宁
王现海 文天林 杨晋才 杨 雍
于峥嵘 余可谊 臧 磊 赵文奎
朱宏伟 祝 斌
参考文献:







 京公网安备11010502051256号
京公网安备11010502051256号