腰痛伴/不伴根性症状初诊患者影像学检查临床适用性评价指南(2022年版)
2023-02-23 我要说
来源:《中国脊柱脊髓杂志》2022年第32卷第6期
通讯作者:刘晓光 王振常 周跃 刘晓清
影像学评估为腰痛患者精确诊疗方案的制定提供了重要依据。近年来,我国提出了基于证据的影像学检查的临床适用性评价(Evidence-Based Medical Imaging Clinical Appropriateness,EB-MICAⓇ)这一理念,即:针对临床诊疗需求(某一特定疾病、综合征等的诊断或评估),影像科医师与临床医师基于循证医学证据、专业技能和经验以及患者意愿,共同慎重评价某种影像学检查的必要性及检查选择的合理性[1]。
其中,必要性是前提,合理性是核心,临床需在必要性前提下选择合理的影像学检查。在此理念引导下,本指南将通过回答“如何为腰痛伴/不伴根性症状初诊患者选择合理的影像学检查方法”这一关键临床问题,以期提高患者诊疗效果和效率,促进医疗资源的优化配置和使用。
1.方法
本指南涉及的几个重要定义包括:腰痛:源自low back pain(LBP),为背部12肋以下、髂嵴以上区域的疼痛,常合并臀部牵涉痛(髂嵴以下、臀沟以上)。
急性:症状持续6周以内;亚急性:症状持续6~12周;慢性:症状持续超过12周。
根性症状:存在比较明确的神经根体表支配区的疼痛,远端放射痛范围超过膝关节水平。
初诊:1年内首次发作并就诊,且未进行过相关影像学检查。
本指南适用于与腰痛伴/不伴根性症状患者诊治相关的临床医生和研究人员,计划目标人群为腰痛伴/不伴根性症状初诊患者。
通过本指南工作组中来自影像医学与核医学、骨科学、临床流行病学等多学科专家合作,旨在:
(1)明确腰痛伴/不伴根性症状初诊患者诊疗的临床需求;
(2)确定文献检索策略并检索;
(3)应用美国放射学会(American College of Radiology,ACR)使用的推荐分级的评估、制定与评价(Grading of Recommendations Assessment,Development and Evaluation,GRADE)[2]方法评价证据质量,等级A~D代表研究质量由高到低(表1);

(4)根据文献开展影像学检查的临床适用性评价;
(5)以共识会议法形成各检查方法的适用性评价推荐意见,以“红绿灯式”3种底色形象地代表该影像学检查的临床适用性;
(6)借鉴国际实践指南报告规范(Reporting Items for Practice Guidelines in Healthcare,RIGHT)[3、4]书写指南。
检索实施时间:2021年8月10日;检索时间范围:2000年1月1日~2021年7月31日。检索语种:中文,英文。
中文数据库:万方数据库,中国知网数据库,中国生物医学文献数据库。
英文数据库:PubMed, Ovid MEDLINE Epub Ahead of Print, In-Process & Other Non-Indexed Citations, Ovid MEDLINE Daily and Ovid MEDLINE(1946 to Present)。
检索主题词:CT(computed tomography);磁共振成像(magnetic resonance imaging,MRI);检查(examination);影像学(radiology);核医学(nuclear medicine);正电子发射型计算机断层显像(positron emission tomography/computer tomography,PET/CT);超声(ultrasound);椎间盘造影(discography);腰椎(lumbar spine);腰痛(low back pain);腰椎间盘(lumbar disc);根性症状(radicular pain);坐骨神经痛(sciatica);老龄(aging);退变(degeneration);突出(herniation);肿瘤(tumor);转移瘤(metastasis);感染(infection);骨质疏松(osteoporosis);骨折(fracture);危险因素(red flags)。
检索限定试验对象为人,排除动物实验。排除个案报道、专家述评、专题笔谈、讲座。最终纳入证据文献共计45篇[5~49],并评价证据质量。
2. 证据汇总与推荐意见
本工作组凝练了腰痛伴/不伴根性症状初诊患者诊疗关注的5个常见临床需求。根据ACR、北美脊柱学会(North American Spine Society,NAAS)建议,确定临床常见的腰痛相关危险因素、根性症状相关危险因素,详见表2、3。


对不同临床需求中常涉及的影像学检查开展临床适用性评价,总结如下。
2.1 急性/亚急性腰痛、不伴根性症状(无危险因素)
影像学检查为非必需[5、6](A,A)。超过70%由肌肉拉伤或扭伤、韧带损伤、腰椎退行性变等原因引起[7](A)。初诊患者的影像学检查不能改善包括疼痛、功能、生活质量、心理健康等在内的临床结局[8、9](B,C)。影像异常表现常缺乏特异性[10](A),常与增龄所致退行性变相关[11、12](A,B)。
急性腰痛患者与无症状对照组的MRI表现无明显差异[13](D)。即使影像检查发现椎间盘突出,对腰痛原因的判断价值依然有限[14](C),因为29%~43%的无症状人群也可发现椎间盘突出[11](A)。
对于无症状者5年随访,当腰痛症状出现时,仅4%的患者可见有临床意义的影像改变,多数新出现的影像表现与急性腰痛症状无明确相关,而与增龄有关[12](B)。缺乏基于增强检查的相关研究;椎间盘CT造影目前临床应用较少。
基于诊治医生的专业技能、经验和/或患者意愿,可选用腰椎X线平片或腰椎MRI平扫,过伸过屈位X线平片有助于观察腰椎稳定性。不常规考虑腰椎CT检查,MRI禁忌患者可选用。急性/亚急性腰痛、不伴根性症状(无危险因素)的检查方法建议见表4。

2.2 慢性腰痛、不伴根性症状(无危险因素)
60%以上的急性腰痛可发展成慢性或复发性[15、16](A,A)。影像检查常无法使患者获益,MRI可能有助于发现具有临床价值的征象[17、18](A,A)。基于MRI,50岁以下慢性腰痛患者的腰椎间盘膨出、突出、脱出、退变和峡部裂及Modic 1型改变发现率均高于无症状者(OR分别为7.54、2.65、4.38、2.24、5.06、4.01,95%CI分别为1.28~44.56、1.52~4.62、1.98~9.68、1.21~4.15、1.65~15.53、1.10~14.55,P值均<0.05)[18](A),MRI平扫所示峡部T2WI异常高信号可能是疼痛原因之一[19](D)。
基于CT检查的一项研究表明,慢性腰痛患者椎管狭窄出现率高于无症状者(OR 3.45,95%CI 1.12~10.68)[20](B)。同时,CT可协助评估骨质结构,有助于发现峡部裂、骶髂关节炎[11](A)。
然而也有研究表明,影像学所见的异常征象常与临床症状出现与否、症状严重程度不匹配[21、22](A,A)。一项随访2年的研究表明,初诊接受腰部MRI或CT检查无法显著影响临床诊疗决策[23](A)及疼痛、功能和生活质量评分等临床结局[24](A)。
椎间盘CT造影检查适用于考虑椎间盘源性疼痛的患者。基于诊治医生的专业技能、经验和/或患者意愿,可选用腰椎MRI平扫、CT平扫或腰椎X线平片。缺乏基于增强检查的相关研究。慢性腰痛、不伴根性症状(无危险因素)的检查方法建议见表5。

2.3 腰痛、不伴根性症状(有危险因素)
危险因素见表2。
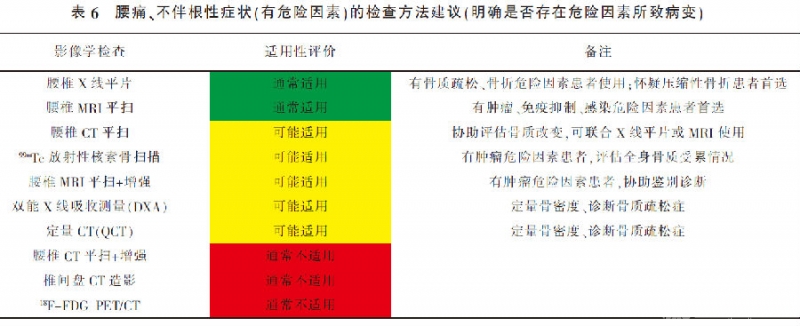
常需要开展影像学检查,主要目的是明确是否存在危险因素所致病变。对于骨质疏松、骨折危险因素:可应用双能X线吸收测量仪(dual-energy X-ray absorptiometry,DXA)或定量CT(QCT)定量骨密度、诊断骨质疏松症[25~27](A,A,A)。腰椎X线检查是怀疑椎体压缩性骨折患者的首选检查[25、28](A,A),腰椎CT平扫矢状位重建也有助于诊断椎体压缩性骨折[5、25](A,A)。腰椎MRI平扫有助于显示骨髓水肿[28](A)。
对于肿瘤危险因素:腰椎MRI平扫是病变检出、定位的首选,鉴别转移瘤所致病理性骨折和骨质疏松性骨折的敏感度、特异度、准确性分别为85%~100%、79%~100%、86%~95%[29](C),腰椎MRI平扫+增强有助于鉴别诊断肿瘤良恶性[5、21](A,A)。99mTc放射性核素骨扫描可评估全身骨质受累情况。腰椎CT平扫可协助评估骨质破坏,但对神经、椎间盘和周围软组织的观察作用有限[5](A)。
对于免疫抑制、感染危险因素:腰椎MRI平扫检出感染性疾病的敏感度、特异度和准确性分别为96%、92%和94%[30](A);腰椎CT平扫可协助评估患者骨质情况,但发现硬膜外脓肿和脊髓病变的作用有限[30](A);腰椎X线平片评价感染所致椎体骨质改变的敏感度略低,为43%~75%[31、32](A,A)。
腰痛、不伴根性症状(有危险因素)的检查方法建议(明确是否存在危险因素所致病变)见表6。
2.4 腰痛、伴根性症状(无危险因素)
常需要开展影像学检查,主要目的是明确根性症状的原因。
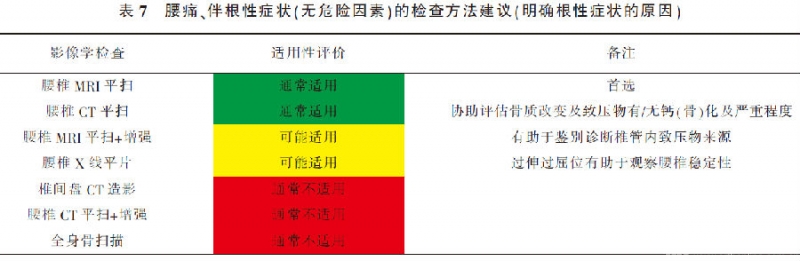
腰椎间盘突出是主要原因[33、34](A,C),常需要影像学检查。首选腰椎MRI平扫[35](A),判断椎间盘突出的敏感度为75%(95%CI 65%~83%),特异度为77%(95%CI 61%~88%),阳性预测值为84%,阴性预测值为64%[36](A)。此类患者69%可发现神经根受压征象[37](C),横断位T2WI序列是判断神经根受压的关键,准确度为81.8%[38](B)。必要时可使用腰椎MRI平扫+增强扫描检查,有助于鉴别椎管内致压物的来源[39](D)。
腰椎CT平扫临床常用,判断椎间盘突出的敏感度、特异度分别为77.4%(95%CI 66.2%~85.7%)、73.7%(95%CI 61.8%~82.9%)[40](A),判断神经根受压的敏感度、特异度及准确度与MRI的一致性较好(ICC 0.78)[41](B),可协助评估骨质改变及致压物有/无钙(骨)化及严重程度。
X线平片无法直接显示椎间盘情况。椎间盘CT造影为有创检查,不适用于初诊患者,且目前临床应用较少。腰痛、伴根性症状(无危险因素)的检查方法建议见表7。
2.5 腰痛、伴根性症状(有危险因素)
常需要开展影像学检查,主要目的是明确神经受压或受损的原因。
首选腰椎MRI平扫检查,也可应用腰椎CT平扫。常规应包括横断面图像和矢状位图像,以利于评估中央椎管、侧隐窝和椎间孔狭窄程度。腰椎MRI平扫诊断神经压迫的敏感度、特异度分别为93%、98%[42、43](A,A),MRI弥散张量成像(diffusion tensor imaging,DTI)能可视化神经根受压情况并定量评估损伤程度[44](D)。腰椎MRI平扫+增强有助于评价非特异性病理损伤或获得性神经改变(如创伤、缺血、炎症、脱髓鞘、轴突变性等)[45](A),且有助于鉴别椎管内致压物的来源[39](D)。应用CT后处理重建技术有助于评估致压物对椎管和椎间孔压迫情况,但CT对脊髓及神经根受累的评估存在局限性[46](A)。
脊髓CT造影可弥补CT平扫对脊髓、神经根受累的局限性,但为有创操作,需要腰椎穿刺和鞘内注射对比剂[47](B),现已少用。CT增强检查、腰椎X线平片、骨扫描、18F-FDGPET/CT均无法准确显示神经根[48、49](A, A)。腰痛、伴根性症状(有危险因素)的检查方法建议见表8。

3. 其他方面
3.1 特殊亚组人群考虑
对于检查禁忌的患者,建议谨慎选择检查项目。
3.2 患者意愿和价值观考虑
建议医生与患者共同探讨检查的风险及获益。
3.3 有利和不利因素估计
有利因素:将促进临床医生更为合理地选择影像学检查方法。
不利因素:语言为中文,限制了在非汉语国家的使用。需根据应用情况进行必要调整。
3.4 局限性和不足
适用性评价借鉴了临床医生经验,考虑了临床应用习惯,可能产生偏倚;未进行患者意愿和价值观调查;没有考虑非影像学检查方法。
3.5 实施、传播和更新
未来预期进一步开展指南实施效果的评价工作。成果可加入临床辅助决策支持系统(基于EB-MICA的影像检查方法智能选择系统,EBMICA.com)[50]。预计2025年前进行必要的修订和更新。
3.6 利益冲突
所有作者均声明不存在利益冲突。
参考文献:
1. 吕晗, 王振常, 刘晓清, 等. 影像学检查的临床适用性评价: 基于循证医学证据, 合理选择检查方法[J]. 中华外科杂志, 2020, 58(11):831-834.
2. ACR Appropriateness Criteria Evidence Document[EB/OL]. Reston: American College of Radiology, 2022 [2022-03-01]. https://www.acr.org/-/media/ACR/Files/Appropriateness-Criteria/EvidenceT....
3. 陈耀龙, 王小琴, 王琪, 等. 遵循指南报告规范 提升指南报告质量[J]. 中华内科杂志, 2018, 57(3): 168-170.
4. Chen Y, Yang K, Marusic A, et al. A reporting tool for practice guidelines in health care: The RIGHT Statement[J]. Ann Intern Med, 2017, 166(2): 128-132.
5. Patel ND, Broderick DF, Burns J, et al. ACR appropriateness criteria low back pain[J]. J Am Coll Radiol, 2016, 13(9): 1069-1078.
6. Kreiner DS, Matz P, Bono CM, et al. Guideline summary review: an evidence-based clinical guideline for the diagnosis and treat-ent of low back pain[J]. Spine J, 2020, 20(7): 998-1024.
7. Knezevic NN, Candido KD, Vlaeyen J, et al. Low back pain[J]. Lancet, 2021, 398(10294): 78-92.
8. Modic MT, Obuchowski NA, Ross JS, et al. Acute low back pain and radiculopathy: MR imaging findings and their prognostic role and effect on outcome[J]. Radiology, 2005, 237(2): 597-604.
9. Djais N, Kalim H. The role of lumbar spine radiography in the outcomes of patients with simple acute low back pain[J]. APLAR J Rheumatol, 2005, 8(1): 45-50.
10. Deyo RA, Weinstein JN. Low back pain[J]. N Engl J Med, 2001, 344(5): 363-370.
11. Brinjikji W, Luetmer PH, Comstock B, et al. Systematic literature review of imaging features of spinal degeneration in asymptomatic populations[J]. AJNR Am J Neuroradiol, 2015, 36(4): 811-816.
12. Carragee E, Alamin T, Cheng I, et al. Are first-time episodes of serious LBP associated with new MRI findings[J]. Spine J, 2006, 6(6): 624-635.
13. Panagopoulos J, Magnussen JS, Hush J, et al. Prospective comparison of changes in lumbar spine MRI findings over time between individuals with acute low back pain and controls: an exploratory study[J]. AJNR Am J Neuroradiol, 2017, 38(9): 1826-1832.
14. Autio RA, Karppinen J, Niinimäki J, et al. Determinants of spontaneous resorption of intervertebral disc herniations[J]. Spine (Phila Pa 1976), 2006, 31(11): 1247-1252.
15. Itz CJ, Geurts JW, van Kleef M, et al. Clinical course of non-specific low back pain: a systematic review of prospective cohort studies set in primary care[J]. Eur J Pain, 2013, 17(1): 5-15.
16. Costa L, Hancock MJ, et al. The prognosis of acute and persistent low -back pain: a meta-analysis[J]. CMAJ, 2012, 184(11): E613-E624.
17. Din RU, Cheng X, Yang H. Diagnostic role of magnetic resonance imaging in low back pain caused by vertebral endplate degenera -tion[J]. J Magn Reson Imaging, 2022, 55(3): 755-771.
18. Brinjikji W, Diehn FE, Jarvik JG, et al. MRI findings of disc degeneration are more prevalent in adults with low back pain than in asymptomatic controls: a systematic review and Meta-analysis[J]. AJNR Am J Neuroradiol, 2015, 36(12): 2394-2399.
19. Sakai T, Sairyo K, Mima S, et al. Significance of magnetic resonance imaging signal change in the pedicle in the management of pediatric lumbar spondylolysis[J]. Spine(Phila Pa 1976), 2010, 35(14): E641-E645.
20. Kalichman L, Kim DH, Li L, et al. Computed tomography-evaluated features of spinal degeneration: prevalence, intercorrelation, and association with self-reported low back pain[J]. Spine J, 2010, 10(3): 200-208.
21. Chou R, Qaseem A, Snow V, et al. Diagnosis and treatment of low back pain: a joint clinical practice guideline from the American College of Physicians and the American Pain Society[J]. Ann Intern Med, 2007, 147(7): 478-491.
22. Don AS, Carragee E. A brief overview of evidence-informed management of chronic low back pain with surgery[J]. Spine J, 2008, 8 (1): 258-265.
23. Chou R, Fu R, Carrino JA, et al. Imaging strategies for low-back pain: systematic review and meta-analysis[J]. Lancet, 2009, 373 (9662): 463-472.
24. Gilbert FJ, Grant AM, Gillan MG, et al. Low back pain: influence of early MR imaging or CT on treatment and outcome: multicenter randomized trial[J]. Radiology, 2004, 231(2): 343-351.
25. 中华医学会骨质疏松和骨矿盐疾病分会. 原发性骨质疏松症诊疗指南(2017)[J]. 中华骨质疏松和骨矿盐疾病杂志, 2017, 10(5): 413-443.
26. 《中国定量 CT(QCT)骨质疏松症诊断指南》工作组. 中国定量 CT(QCT)骨质疏松症诊断指南(2018)[J]. 中国骨质疏松杂志, 2019, 25 (6): 733-737.
27. 中华医学会放射学分会骨关节学组, 中国医师协会放射医师分会肌骨学组, 中华医学会骨科学分会骨质疏松学组, 等. 骨质疏松的 影像学与骨密度诊断专家共识[J]. 中华骨科杂志, 2020, 40(16): 1039-1046.
28. Shah LM, Jennings JW, Kirsch C, et al. ACR appropriateness criteriaⓇ management of vertebral compression fractures[J]. J Am Coll Radiol, 2018, 15(11S): S347-S364.
29. Jung HS, Jee WH, McCauley TR, et al. Discrimination of metastatic from acute osteoporotic compression spinal fractures with MR imaging[J]. Radiographics, 2003, 23(1): 179-187.
30. Yusuf M, Finucane L, Selfe J. Red flags for the early detection of spinal infection in back pain patients[J]. BMC Musculoskelet Disord, 2019, 20(1): 606.
31. Palestro CJ, Love C, Miller TT. Infection and musculoskeletal conditions: Imaging of musculoskeletal infections[J]. Best Pract Res Clin Rheumatol, 2006, 20(6): 1197-1218.
32. Cheung WY, Luk KD. Pyogenic spondylitis[J]. Int Orthop, 2012, 36(2): 397-404.
33. Jensen RK, Kongsted A, Kjaer P, et al. Diagnosis and treatment of sciatica[J]. BMJ, 2019, 367: l6273.
34. Porchet F, Wietlisbach V, Burnand B, et al. Relationship between severity of lumbar disc disease and disability scores in sciatica patients[J]. Neurosurgery, 2002, 50(6): 1253-1260.
35. Chou R, Huffman LH. Nonpharmacologic therapies for acute and chronic low back pain: a review of the evidence for an American Pain Society/American College of Physicians clinical practice guideline[J]. Ann Intern Med, 2007, 147(7): 492-504.
36. Wassenaar M, van Rijn RM, van Tulder MW, et al. Magnetic resonance imaging for diagnosing lumbar spinal pathology in adult patients with low back pain or sciatica: a diagnostic systematic review[J]. Eur Spine J, 2012, 21(2): 220-227.
37. de Schepper EI, Koes BW, Veldhuizen EF, et al. Prevalence of spinal pathology in patients presenting for lumbar MRI as referred from general practice[J]. Fam Pract, 2016, 33(1): 51-56.
38. Chawalparit O, Churojana A, Chiewvit P, et al. The limited protocol MRI in diagnosis of lumbar disc herniation[J]. J Med Assoc Thai, 2006, 89(2): 182-189.
39. Passavanti Z, Leschka S, Wildermuth S, et al. Differentiating epidural fibrosis from disc herniation on contrast-enhanced and unenhanced MRI in the postoperative lumbar spine[J]. Skeletal Radiol, 2020, 49(11): 1819-1827.
40. van Rijn RM, Wassenaar M, Verhagen AP, et al. Computed tomography for the diagnosis of lumbar spinal pathology in adult patients with low back pain or sciatica: a diagnostic systematic review[J]. Eur Spine J, 2012, 21(2): 228-239.
41. Notohamiprodjo S, Stahl R, Braunagel M, et al. Diagnostic accuracy of contemporary multidetector computed tomography (MDCT) for the detection of lumbar disc herniation[J]. Eur Radiol, 2017, 27(8): 3443-3451.
42. Loblaw DA, Perry J, Chambers A, et al. Systematic review of the diagnosis and management of malignant extradural spinal cord compression: the Cancer Care Ontario Practice Guidelines Initiative's Neuro-Oncology Disease Site Group[J]. J Clin Oncol, 2005, 23 (9): 2028-2037.
43. Herzog RJ, Ghanayem AJ, Guyer RD, et al. Magnetic resonance imaging: use in patients with low back pain or radicular pain[J]. Spine J, 2003, 3(3 Suppl): 6S-10S.
44. Shi Y, Zong M, Xu X, et al. Diffusion tensor imaging with quantitative evaluation and fiber tractography of lumbar nerve roots in sciatica[J]. Eur J Radiol, 2015, 84(4): 690-695.
45. Gao Y, Weng C, Wang X. Changes in nerve microcirculation following peripheral nerve compression[J]. Neural Regen Res, 2013, 8 (11): 1041-1047.
46. Shah LM, Ross JS. Imaging of degenerative and infectious conditions of the spine[J]. Neurosurgery, 2016, 79(3): 315-335.
47. Bartynski WS, Lin L. Lumbar root compression in the lateral recess: MR imaging, conventional myelography, and CT myelography comparison with surgical confirmation[J]. AJNR Am J Neuroradiol, 2003, 24(3): 348-360.
48. Beckmann NM, West OC, Nunez DJ, et al. ACR appropriateness criteriaⓇ suspected spine trauma[J]. J Am Coll Radiol, 2019, 16 (5S): S264-S285.
49. Jarvik JG, Deyo RA. Diagnostic evaluation of low back pain with emphasis on imaging[J]. Ann Intern Med, 2002, 137(7): 586-597.
50. 吕晗, 赵鹏飞, 李梦伊, 等. 软件著作权:基于 EBMICA 的影像检查方法智能选择系统[CP/OL]. 登记号:2021SR1212087.




 京公网安备11010502051256号
京公网安备11010502051256号