反式肩关节置换的前世今生
2022-11-10 文章来源:长沙市中医医院关节与创伤外科 作者:魏利成 我要说
肩关节置换历史
人工肩关节置换的概念最早由Themistocles Gluck于1891年提出,一起被提及并设计出的人工关节还有髋、腕等。1893年,第一例肩关节置换手术得以在病人身上完成,法国外科医生朱尔斯·埃米尔·佩恩(Jules Emile Péan)在巴黎的Hôpital International为一名37岁的骨关节结核的患者进行了首次有记录的肩关节置换术。假体由来自巴黎的牙医J.Porter Michaels制造,肱骨柄由铂金属制成,并通过金属丝连接到涂有石蜡的橡胶头上,形成受约束的植入物。患者最初的结果令人满意,但由于结核多次复发,假体最终在2年后取出。这是人类在人工肩关节置换上所做的最初的尝试。


1951年,Frederick Krueger报道使用了一种更具解剖学意义的肩部假体,该假体由维生素制成,并由尸体肱骨近端模制而成。这被成功用于治疗一名年轻的肱骨头坏死患者[1]。
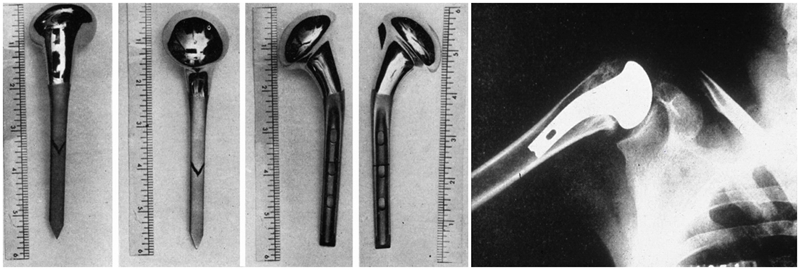
但真正具有现代意义的肩关节置换是由肩关节大师Charles Neer所设计和开发的。1953年,为了解决其在肱骨近端骨折手术治疗结果的不理想,Neer开发出了一种用于肱骨头骨折的解剖型肱骨近端假体,并在随后的二十年间多次改进,分别设计出的第二代及第三代假体。
20世纪70年代初,为解决合并有严重肩袖功能障碍患者的肩关节置换,反式肩关节置换(Reverse total shoulder arthroplasty,RTSA)的概念首次由Neer提出,但因关节盂组件的早期失效,随后便将此概念放弃。1985年,Paul Grammont根据Neer提出的概念进行改良,将旋转中心向内侧和远端移动,改变了三角肌的力臂和张力,从而完美的解决了肩袖功能缺失的问题[2]。
反式肩关节假体的设计原理
反式肩关节置换术(RTSA)可翻转自然肩的解剖结构关系,以恢复肩关节的稳定性。RTSA通过使关节盂侧凸起,肱骨头侧凹陷,以此来创建一个支点和旋转中心(Center of rotation,CoR)。当三角肌收缩从而外展上臂时,该支点的生物力学作用便是防止肱骨头上移。RTSA特点便是让人工肩关节的旋转中心及肱骨头相对于自然肩的位置内移和下移,不同的RTSA假体设计有所不同,CoR分别下移5~10 mm及内移20~30 mm,肱骨头分别下移25~40 mm及内移5~20 mm[3][4]。
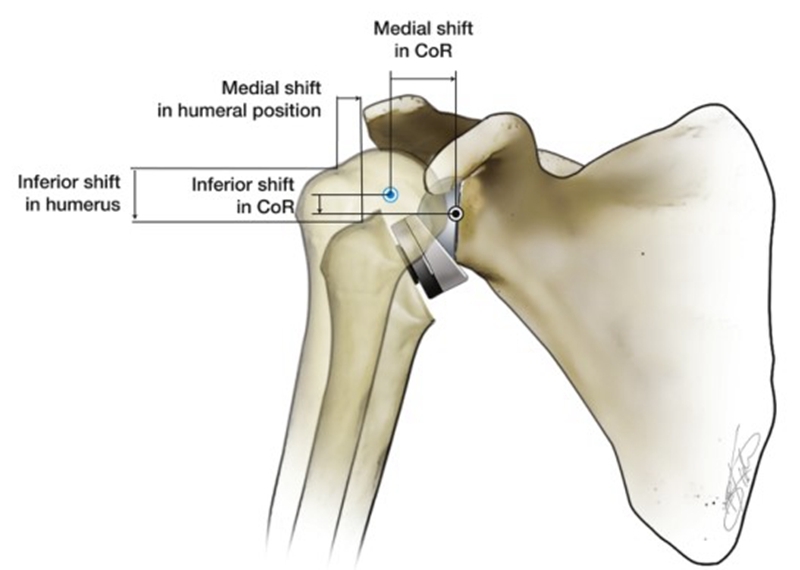
相对于人体自然的肩关节而言,内移CoR有一个显而易见的优点是三角肌的外展力矩臂从10mm增加到30mm,从而提高了三角肌的外展效率,更少的肌肉力量便可以产生相同的扭矩,而这一特点也让肱骨头的外展动作不再完全依赖于完整肩袖的下压功能[5]。
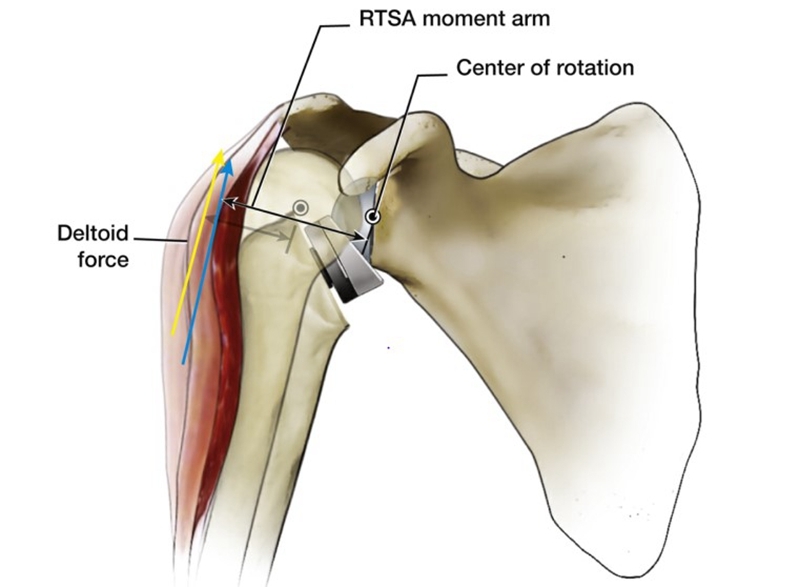
这便是RTSA的设计及生物力学原理,或许有一些枯燥和难以理解。那有没有更加通俗易懂的理解方式呢?答案是肯定的。
首先是RTSA的设计。仔细观察人体的各个关节的特点,我们可以发现一些规律。人体关节大致可以分为两大类。一类是像肩、髋这样的近躯干关节,近端为“杯”,而远端为“球”。

另一类则像膝、肘这样的远端关节,近端为“球”,远端为“杯”。
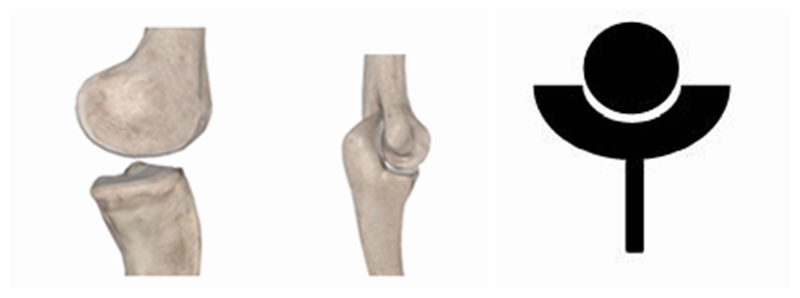
医学先驱们早期在设计人工肩关节假体时所采取的方案便是尽可能还原自然肩的解剖结构,故所有的方案均设计为近心端为“杯”,远心端为“球”。部分研究者甚至为了增加关节的稳定性,而刻意将“杯”设计的更大更深,类似于人类的髋关节,但后来证明增加稳定性反而让失败率增加,故这种设计很快便被放弃。而RTSA则是翻转了自然肩的解剖特点,将“球”“杯”倒置,让原本类似于“髋”的关节变得更像“肘”或“膝”一样。这一颠覆性的改变最终让人工肩关节置换的许多困难和疑惑迎刃而解,许多情况下其远近期疗效均有明显提高。
同样,RTSA的设计改变了旋转中心,从而让三角肌的外展效率增加,这听起来似乎也是晦涩难懂。而假如把我们的肩关节比喻成一个跷跷板,就很好理解了。如下图所示,在A方向施加一个相同的力矩(三角肌收缩力量),如果改变支点和起始位置,显而易见可以在B方向产生一个更大的力矩(上臂外展力量)。


RTSA旋转中心的改变便有着类似的效果,让失去稳定性的肩关节即使没有肩袖的下压功能亦可完成外展动作的启动。正如阿基米德所说:给我一个支点,我可以撬动整个地球!
RTSA适应证和禁忌证
RTSA的经典适应证是肩袖撕裂性骨关节病(Rotator cuff tear arthropathy,CTA),也就是伴有骨关节炎的巨大肩袖撕裂,其典型特征是肱骨头向上移位,导致关节盂、肩峰和肱骨头持续退行性改变。肱骨头的上移位是由于肩袖失功能后三角肌作用下的力偶失衡所引起的。CTA在老年女性中更常见,可能出现经典的“假性瘫痪”[6][7]。
近二十年来,肩关节置换术,尤其是RTSA的使用已大幅增加。基于RTSA应用初期成功结果、手术技术的不断发展以及对该技术熟练应用,RTSA最初较为狭窄适应证得到了扩展,因此,目前进行的大多数肩关节置换术都是RTSA。
例如,既往认为没有肩袖撕裂的肩骨关节炎,多首选解剖型肩关节置换(Anatomic total shoulder arthroplasty,ATSA),但近年来秉持这一观点的人似乎在逐渐减少,有如下几方面的原因导致了这种趋势。首先,高达10%的接受ATSA的患者已经存在肩袖撕裂。其次,有些情况下,“结构”完整的肩袖“功能”并不完整,特别是一些高龄患者。最后,即使手术时肩袖完整,随着年龄的增长,也会出现肩袖退化,特别是在ATSA手术操作之后,肩袖的功能确实存在很大的不确定性。这一现象通常发生在年龄大于70岁的老年患者中。所以,越来越多的术者开始尝试在面对单纯肩骨关节炎时选择了RTSA。这种情况导致了一个新的思考,即单纯基于年龄的增长,对于肩袖完整的骨关节炎患者,RTSA或许也能成为首选。
同样,过去对于不伴骨关节炎的不可修的巨大复型肩袖撕裂(Massive rotator cuff tears,MRCT),可选方法包括肩峰下减压、肩袖部分重建、Chinese way、上关节囊重建等,成功率各不相同。基于RTSA在各种情况下的熟练及成功应用,近来同样也有越来越多的术者在面对单纯MRCT时尝试了RTSA,并且非常成功,10年的植入存活率超过90%[8]。
综上所述,除了CTA外,目前RTSA的扩展适应症包括无炎性骨关节病的巨大不可修复的肩袖撕裂,肿瘤,急性骨折,创伤后关节炎,骨缺损或畸形严重的骨关节炎,以及复发性的肩关节脱位[9][10]。
RTSA的禁忌证较少,除了一般如感染等人工关节置换禁忌证外,三角肌无功能为RTSA绝对禁忌证。另外对于肱骨近端骨折来说,开放性骨折、臂丛神经损伤也应视为禁忌证,而独立的腋神经损伤则可视为相对禁忌证。
术后处理及康复
术后康复原则:
调动患者康复积极性,建立患者合理期望值。
减少疼痛和炎症,保护愈合结构,但通常不需要保护肩胛下肌。
肩关节在过伸、内收内旋或外展外旋的终末位置很可能发生前脱位,故术后4~6周内需避免背手等动作,这些位置有脱位风险。
4~6周后,开始上述动作和体位之前,仍需要与手术医生沟通并获得许可。
术后康复动作均应首先无负重后再负重,首先无抗阻后再抗阻,首先被动进行后再主动进行,大多建议于4~6周时由前者进阶到后者。
目前不存在严格统一的康复标准,不同研究者方案存在较大差异。
患者日常活动(activities of daily living,ADLs)策略(0~6周):

穿衣
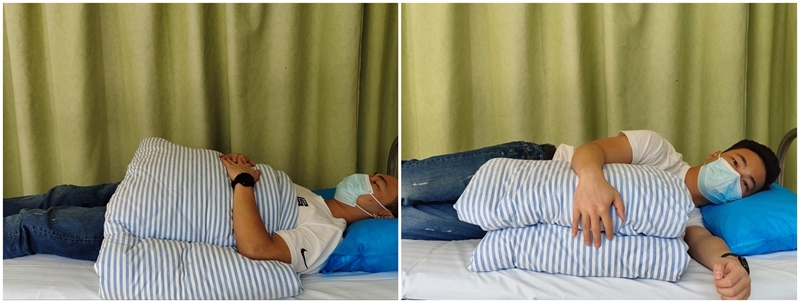
睡觉

洗澡
要清洗和清洁手术手臂的腋下,弯腰向前,让手臂在向前弯曲时被动地远离身体(如钟摆运动),考虑购买浴垫,以防止淋浴时摔倒。
日常锻炼策略(0~6周):
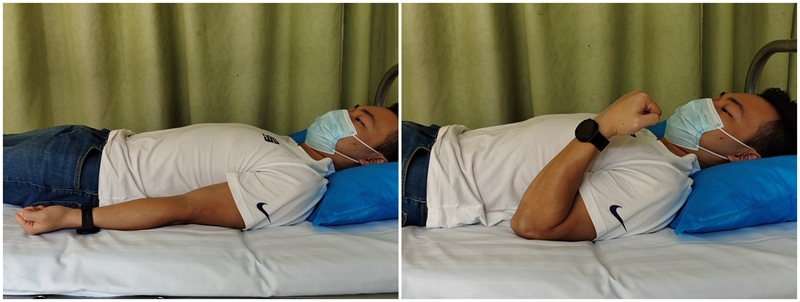
肘关节主动屈伸
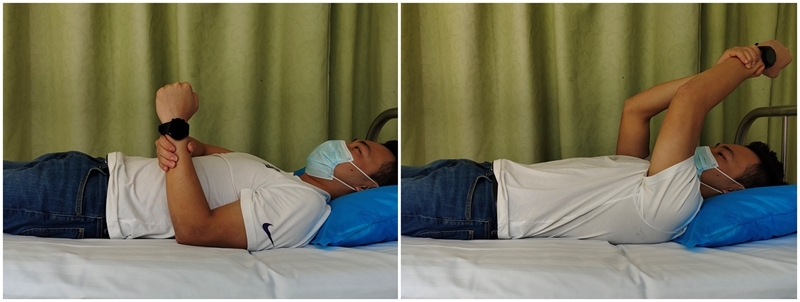
肩关节被动前屈
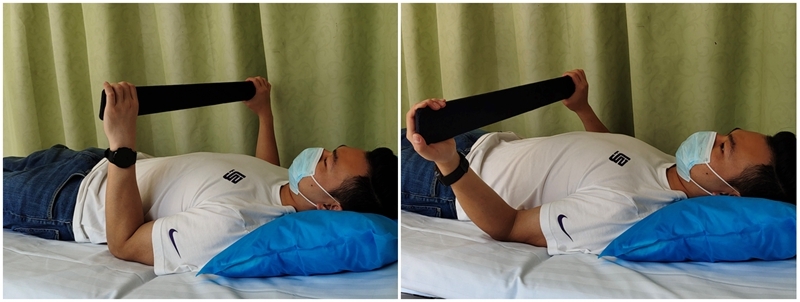
被动外旋
典型病例展示
65岁女性,无明显诱因出现右肩疼痛、活动受限1年,外伤后加重2个月入院。术前右肩典型“假性瘫痪”,功能状态如图所示:
图GIF1~4
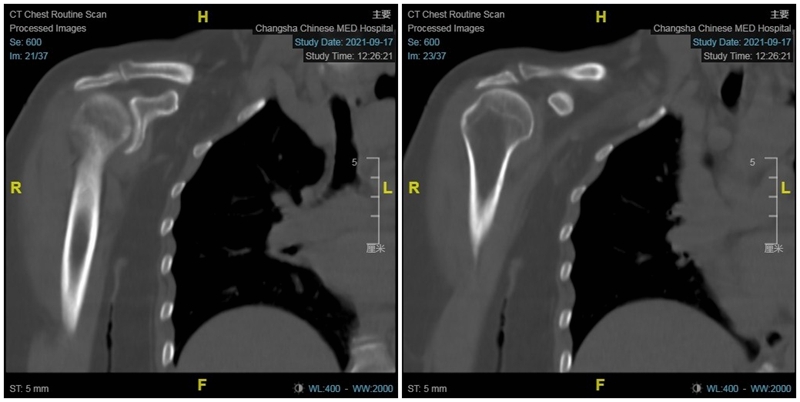


术前影像学检查示肱骨头向上移位,关节盂、肩峰和肱骨头退行性改变,典型肩袖撕裂性骨关节病(CTA)改变。
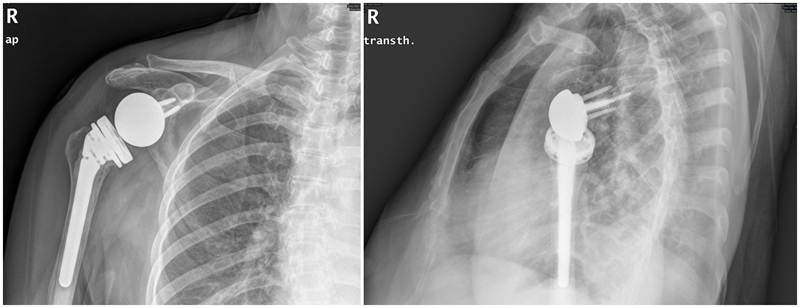
术后1年
图GIF5~7
参考文献:
[1] Krueger FJ. A vitallium replica arthroplasty on the shoulder: a case report of aseptic necrosis of the proximal end of the humerus. Surgery. 1951;30:1005-1011.
[2] Grammont PM, Baulot E. Delta shoulder prosthesis for rotator cuff rupture. Orthopedics. 1993;16(1):65-68.
[3] Roche CP, Diep P, Hamilton M, et al Impact of inferior glenoid tilt, humeral retroversion, bone grafting, and design parameters on muscle length and deltoid wrapping in reverse shoulder arthroplasty. Bull Hosp Jt Dis (2013).2013;71(4):284-293.
[4] Routman HD, Flurin PH, Wright T, Zuckerman J, Hamilton M, Roche C.Reverse shoulder arthroplasty prosthesis design classification system. Bull Hosp Jt Dis (2013). 2015;73(suppl 1):S5-S14.
[5] Elwell JA, Athwal GS, Willing R. Development and validation of a muscle wrapping model applied to intact and reverse total shoulder arthroplasty shoulders. J Orthop Res. 2018;36(12):3308-3317.doi:10.1002/jor.
[6] MaCaulay A, Greiwe M, Bigliani L. Rotator cuff deficient arthritis of the glenohumeral joint. Clin Orthop Surg. 2010;2:197-202.
[7] Wellman M, Struck M, Pastor M, Gettmann A, Weadhagen H, Smith T. Short and midterm results of reverse shoulder arthroplasty according to the preoperative etiology. Arch Orthop Trauma Surg. 2013;133:463-471.
[8] Ernstbrunner L, Suter A, Catanzaro S, Rahm S, Gerber C. Reverse total shoulder arthroplasty for massive, irreparable rotator cuff tears before the age of 60 years. J Bone Joint Surg Am. 2017;99(20):1721-1729.
[9] Chalmers P, Salazar D, Romeo A, Keener J, Yamaguchi K, Chamberlain A.Comparative utilization of reverse and anatomic total shoulder arthroplasty: a comparison analysis of a high-volume center. J Am Acad Orthop Surg.2018;26(24):e504-e510.
[10] Smith C, Guyver P, Bunker T. Indications for reverse shoulder replacement. J Bone Joint Surg Br. 2012;94-B(5):577-583.


 京公网安备11010502051256号
京公网安备11010502051256号