重视骨质疏松性骨折后再骨折的防治管理
2022-07-23 文章来源:中华骨科杂志 作者:徐又佳,林华,刘强,王坤正 我要说
来源:中华骨科杂志2022年7月第42卷第14期
作者:徐又佳1,林华2,刘强3,王坤正4
医院:1.苏州大学附属第二医院骨科
2.南京大学附属鼓楼医院骨科
3.山西白求恩医院骨科
4.西安交通大学第二附属医院骨科
摘要
随着社会老龄化到来,骨质疏松症发生率越来越高。骨质疏松性骨折与骨质疏松症直接相关,在骨质疏松症逐渐增加的背景下,发生骨质疏松性骨折的数量不断增多,相应地骨折后再骨折发生率也在逐年增加。骨质疏松性骨折后再骨折指初次骨折后,由于骨骼的密度及质量没有改善,骨骼受到低能量外力作用再次发生新的骨折。再骨折发生对患者的治疗方案、骨折愈合、康复训练、自理能力、心理预期及依从性等临床指标均有很多危害,因此骨质疏松性骨折后防治再骨折管理逐渐成为国内国外关注的热点。目前,在这一防治领域,临床医生、社区医生都存在认识程度不足、临床管理存在短板的问题,如再骨折防治管理规范不明确、各级各类医生分工不明确、提高患者依从性措施不明确。对此围绕骨质疏松性骨折、骨折后再骨折、再骨折防治管理等特点,提出和阐述再骨折防治管理核心要点,需明确防治管理的相应内容、固定团队、专有数据库或专有台账等,为进一步完善骨质疏松性骨折后再骨折防治临床管理提供借鉴和参考。
2013年国际骨质疏松基金委员会(International Osteoporosis Foundation,IOF)定义骨质疏松性骨折为低能量外伤(站立高度跌倒)导致的骨折[1]。其主要损伤机制是骨骼骨量降低、骨微结构破坏引起骨脆性增加,因此骨质疏松性骨折也称脆性骨折(fragility fracture)[2]。
随着老龄化社会到来,骨质疏松症发生率越来越高。2018年国家卫健委报告:中国50岁以上人群骨质疏松症患病率为19.2%,65岁以上人群为32.0%[3]。骨质疏松性骨折与骨质疏松症直接相关,在骨质疏松症逐渐增加的背景下,有研究预测“中国在2015至2025年十年间,每年新发的骨质疏松性骨折人数将增加40%”[4]。基于这些现状,我国对骨质疏松症的防治逐渐趋于规范,对骨质疏松性骨折的临床处理也越来越重视[5]。但是,在再骨折防治领域相关的骨密度检测、抗骨质疏松症药物使用、跌倒预防、定期随访、依从性管理等方面,临床医生、社区医生、患者及其家属还存在认识程度不足、管理内容不全的问题,导致再骨折发生率逐渐增加。为此,本文围绕骨质疏松性骨折后再骨折相关数据和临床管理理念阐述再骨折防治管理的重要性,并提出相关核心要点,旨在帮助同行在这一领域获得一些临床思考及启发。
一、骨质疏松性骨折的特点
骨质疏松症发生后,骨骼骨强度(骨密度+骨质量)下降,骨骼极易受到低能量外力作用而发生骨折。骨质疏松性骨折属于骨质疏松症最严重的危害,常见部位包括椎体、髋部、桡骨远端和肱骨近端,又称主要部位骨质疏松性骨折(major osteoporosis fracture,MOF)[6]。IOF提出50岁以后50%的女性和20%的男性存在骨质疏松性骨折的风险,其中女性骨质疏松性骨折的风险高于乳腺肿瘤、男性的风险高于前列腺肿瘤[7]。
关于骨质疏松性骨折的发病率,多个国家和地区都进行了相关研究。2015年,Singer等[8]比较了梅奥诊所2000至2011年因骨质疏松性骨折、心肌梗死、卒中、乳腺癌住院治疗的病例资料,结果提示骨质疏松性骨折占四类疾病住院人数的40%以上;校正年龄统计后认为55岁以上美国女性中骨质疏松性骨折住院负担最大。Watts[9]预测到2022年每2.9min将有1例骨质疏松性骨折发生(2013年为每3.6min发生1例骨质疏松性骨折),相当于每天有501例、每周有3521例骨质疏松性骨折发生(2013年为每天有395例、每周有2765例);预计2022年骨质疏松性骨折数量将比2012年上升30%,达到183105例。2000年,Ling等[10]开展了北京地区女性骨质疏松性椎体骨折的研究,结果显示50~59岁人群中发生骨质疏松性椎体骨折的占3.9%、60~69岁占10.5%、70~79岁占15.0%、80岁以上占31.2%;研究说明随着年龄增长女性骨质疏松性椎体骨折发生率不断增加。2012年,Xia等[11]对北京地区髋部骨折发病率进行研究,结果显示在1990至1992年与2002至2006年两个时间段的“年均发病率”比较中,50岁以上女性增了2.76倍、男性增加了1.61倍,70岁以上女性增加了3.37倍、男性增加了2.01倍;2002年与2006年的“年发病率”比较,女性增加了58%、男性增加了49%。2015年,Si等[4]发表了骨质疏松性骨折及其成本预测的研究报告,显示中国髋部骨质疏松性骨折人数将从2015年的41.1万例增加到2050年的100万例。
另外,2015年IOF指出2010年全球50岁以上骨质疏松性骨折高风险人群有1.58亿人,到2040年将翻一番[12];其中中国骨质疏松性骨折2010年总数约为233万例(髋部36万例、椎体111万例、其他部位86万例),预测2030年总数约为436万例、2050年总数约为599万例[4]。
由此可见,随着老龄人口增加,骨质疏松性骨折发病率越来越高,关注骨质疏松性骨折治疗非常重要。骨质疏松性骨折核心病理基础是骨质疏松症,仅重视骨折的骨科治疗而忽略骨质疏松症防治往往会导致再次骨质疏松性骨折发生,因此关注与骨质疏松症相关的再骨折防治管理也非常重要。
二、骨质疏松性骨折后再骨折特点
骨质疏松性骨折后再骨折的定义目前国际上还没有统一描述,英文文献多用“fracturing-refracturing”、“second fracture”、“fracture after fracture”等表述“再骨折”。我们认为,骨质疏松性骨折后发生的再骨折依然与骨骼的骨质疏松相关,即初次骨质疏松性骨折后,在骨折愈合后或在愈合期间,由于骨骼的密度及质量没有改善,骨骼受到低能量外力作用导致再次发生新的骨折。
骨质疏松性骨折后再骨折的发病率已有许多研究报道。IOF在《打破骨质疏松性骨折循环全球活动倡议》中提出50%的骨质疏松性骨折患者会发生再骨折,且这些患者“接二连三”地再骨折风险可呈现指数级增长[13]。另有研究提出发生过初次骨质疏松性骨折的女性与既往无骨折史的女性相比,再骨折发生率显著升高,其中髋部骨折后椎体再骨折风险增加2.5倍、髋部再骨折风险增加2.3倍;椎体骨折后发生椎体再骨折风险增加4.4倍、髋部再骨折风险增加2.3倍、前臂再骨折风险增加1.4倍[14];女性初次骨质疏松性骨折后1年内发生再骨折的概率约为23%、5年内发生再骨折的概率约为54%,且年龄越低的老年患者发生再骨折的风险越大,其原因为年龄低的老年人活动量高于年龄大的老年人,跌倒风险高、低能量受伤的概率大[15]。
2017年Johansson等[16]发表了著名的再骨折“迫在眉睫风险(imminent risk)”临床研究,该研究人群是5039例髋部、椎体、肱骨近端、前臂初次骨质疏松性骨折患者,经过27年随访,研究组共有1919例出现再骨折,其中初次骨折后1年内再骨折风险是正常人群的2.7倍、10年后是1.4倍;此外,年龄每增加1岁,再骨折风险增加5%;整体数据分析发现:初次MOF后2年内再骨折发生率最高,此后随时间增加呈下降趋势,因此研究强调MOF后2年内再骨折风险非常高,属于“迫在眉睫”的风险,骨折后2年内既需要加强骨折后临床管理,又是再骨折防治的重要时间段(窗口期)。2018年Kanis等[17]报告1498例MOF患者中再骨折发生率为28%,其中45%是在初次骨折后1年内发生。这也说明再骨折多集中在初次MOF后的早期。
梳理骨质疏松性骨折后再骨折的相关研究,我们认为:骨质疏松性骨折后,如果没有再骨折防治管理和抗骨质疏松症治疗,则导致骨质疏松的原因持续存在,初次骨折的治疗只是临时性和治标性工作,再骨折发生难以避免。因此,发生MOF后,尤其是骨折发生后2年内,加强再骨折防治的临床管理非常必要。
三、骨质疏松性骨折后再骨折的防治难点
骨质疏松性骨折与普通创伤性骨折不同,患者既有骨折又有骨质疏松症,部分还合并其他内科疾病,因此骨折后再骨折防治管理会涉及骨折愈合、骨质疏松症治疗、合并症治疗等不同专业,经常遇到跨专业、治疗时间长、患者依从性差等问题和难点,主要集中在以下几个方面。
(一)骨折后再骨折防治管理规范不明确
美国一项研究表明,老年人发生骨质疏松性骨折后仅有20%接受了骨质疏松症评估和规范化治疗,80%的患者都暴露在极高的再骨折风险中,成为再骨折的潜在患者[18]。在我国,骨质疏松症诊疗主要由内科医生负责、骨折治疗主要由骨科医生负责、骨折后出院管理主要由社区医生负责,因此骨折后再骨折防治管理尚未形成完善的多学科协同管理规范和必要流程[19],导致骨科医生对骨折后患者骨质疏松症防治宣教和指导不足、社区医生对骨折后的管理内容不熟。总之,目前再骨折防治管理存在职责归属不清的问题。
(二)骨折后再骨折防治管理医生重视程度低
有学者认为对骨质疏松性骨折患者开展骨质疏松症知识教育的骨科医生不到50%、社区医生不到70%;骨质疏松性骨折后对患者进行再骨折评估的医生仅有30%[20]。爱尔兰一项骨科医生问卷调查发现,82.6%的骨科医生未对髋部骨质疏松性骨折患者开展再骨折防治措施[21]。此外,骨质疏松性骨折患者的骨密度检测率和再骨折风险评估率低,只有少数患者能接受标准化骨折后再次骨折预防管理[22]。Wang等[23]在对1993例髋部和椎体骨质疏松性骨折临床资料进行回顾性分析后提出骨质疏松症诊断率仅为56.8%,40.6%的髋部骨折和23.8%的椎体骨折患者未接受骨折后防治再骨折临床管理。2016年,Tian等[24]采用北京某医院老年髋部骨折数据与英国国家数据库进行同类比较,结果提示北京这家医院的骨质疏松性骨折患者接受抗骨质疏松治疗的比例为0.3%、接受跌倒评估的比例为3.8%,而英国国家数据库分别为94%和92%。上述研究说明许多骨科医生对骨质疏松性骨折后再骨折防治管理理念还比较薄弱。
(三)骨折后再骨折防治管理患者依从性差
骨质疏松性骨折后的再骨折临床管理主要是药物治疗、康复指导、随访评估。由于部分患者对诊治成本、药物不良反应和疗效存在各种担忧,甚至有患者认为骨质疏松症筛查和诊断需要额外增加时间而不愿配合[25],因此骨折后患者主动接受再骨折防治管理的依从性不高。Simonelli等[20]在社区医生问卷调查中发现患者依从性下降因素与抗骨质疏松症药物费用及不良反应相关,有约61%的患者因费用增加而拒绝进行抗骨质疏松治疗。
综上,我们认为骨质疏松性骨折后再骨折防治存在诸多难点,包括管理层面、医生层面、患者层面。这些难点的核心既与部分医务人员对再骨折认识存在疏漏和不完善相关,又与部分医务人员不能主动进行宣教相关。骨质疏松性骨折属于脆性骨折,本质上是骨质疏松症的不良后果,骨折处理不是骨质疏松性骨折的完整治疗,如果没有完善的骨折后管理模式和流程,则会出现各类难点。目前,部分国家已经开展了再骨折防治管理,也取得了一定的效果,因此我们应该进一步了解和借鉴已有的管理措施和经验,围绕不同管理难点,整合利用骨科、内科、社区等医疗资源,形成适合我国条件的骨质疏松性骨折后管理规范,提高再骨折防治管理水平,降低再骨折发生率。
四、再骨折防治管理模式及效果
骨质疏松性骨折后再骨折防治管理模式最早的是1999年苏格兰格拉斯哥卫生服务基金会实施的骨折联络服务(fracture liaison service,FLS),其具体内容是:医院配备医护人员团队,按照预先方案筛选骨质疏松性骨折患者,然后规范开展骨质疏松症诊疗、跌倒风险评估与预防、康复锻炼、患者教育,还与患者属地初级医疗结构医护人员协调再骨折防治方案院外实施。FLS的主要目的是在医生和患者之间建立综合防治管理纽带,降低再骨折发生率[26]。2013年,IOF在《打破骨质疏松性骨折循环全球活动倡议》中向各国推荐,认为FLS可缩小各国间再骨折防治管理的差距[13]。此后,IOF设立了FLS主题网页(https://www.capturethefracture.org/fracture-liaison-services),提供相关操作资料、介绍实施后成功案例。2012年,脆性骨折协会设立了相关内容主题网页(http://www.fragilityfracturenetwork.org/source),向医务人员、卫生管理人员、医疗费用支付人员提供再骨折防治信息和相关帮助。2013年,美国国家骨骼健康联盟设立了在线平台(http://www.fracturepreventioncentral.org),提供再骨折防治的护理实施协调计划。2020年,亚太骨骼研究会制定了再骨折防治临床工作流程以规范亚洲国家建立有效的FLS管理体系[27]。2018年,IOF、亚太骨质疏松联盟、亚太骨质疏松基金会联合发表了13项FLS最佳实践标准相关共识[28]。2020年,IOF、脆性骨折协会、美国骨质疏松基金会联合发表了FLS关键绩效指标建议[29]。
对再骨折防治管理具体模式,由于国情不同,各国医疗机构推出了不尽相同的措施[30]。日本新泻县中心医院对髋部骨质疏松性骨折患者实施FLS管理的具体措施:①患者入院后由专人负责了解既往用药史,告知骨科医生是否有骨质疏松症治疗史;②护士进行跌倒风险评估;③骨科医生、物理治疗师、相关护士负责术前、术后步态和平衡评估;④骨科医生负责告知患者再骨折防治相关方法,负责向家庭医生提供病历摘要和防治方案;⑤家庭医生负责实施宣教和家庭干预方案。开展FLS管理后,髋部骨质疏松性骨折患者抗骨质疏松治疗率增加1倍以上、对侧髋部再骨折发生率减少50%以上[31]。新加坡对FLS管理内容进行扩展,取名为“骨质疏松症患者目标和生活干预管理”,共计18家综合医院开展了此项活动,参与此项活动的患者可获得国家专项经费补助。具体措施包括:骨科医生和护士成立专职联络员,骨质疏松科、内分泌科、急诊科、风湿科、老年科、妇产科、家庭医学科、物理医学和康复科医生参与管理,纳入标准为年龄50岁以上的骨质疏松性骨折患者,患者需要签署超过2年随访的同意书;由专职联络员负责骨折患者的筛选纳入,相关医生提出骨质疏松防治方案;2年后随访发现97.5%的参加该计划患者接受了双能X线骨密度仪检测、62%遵守了锻炼计划;患者服药依从性良好[32]。美国南加州11个医疗中心对骨质疏松性骨折患者开展健康骨骼计划,具体措施:成立多学科团队(包括骨科、内分泌科、妇科、风湿病科、护理、物理治疗、家庭医生等),骨科医生担任主席,针对髋部骨质疏松性骨折患者进行双能X线骨密度仪检测、防跌倒教育、抗骨质疏松治疗;实施4年后回顾研究显示每年骨密度检测率增加247%、每年抗骨质疏松症治疗率增加135%[33-34]。
关于FLS管理可降低再骨折发生的研究也有许多文献报道。2020年,Axelsson等[35]对瑞典医院是否实施FLS与再骨折风险关系进行了比较。该研究基于2012至2017年国家健康档案中50岁以上MOF患者(共21083例)随访数据,比较方式为两家有FLS管理与两家无FLS管理医院数据,结果显示有FLS管理医院的再骨折率可降低18%。González-Quevedo等[36]比较了单中心60岁以上髋部脆性骨折FLS管理前与管理后的患者数据,结果显示FLS管理后组的死亡率较管理前组显著下降、再骨折率较管理前无抗骨质疏松治疗组显著下降。2016年,Nakayama等[37]比较了澳大利亚有FLS管理的515例与无FLS管理的416例脆性骨折患者数据(3年),结果显示有FLS管理医院髋部、椎体、肱骨、骨盆再骨折率减少约40%。
各国围绕再骨折防治管理采用了各具特色的实施模式,主要包括三种类别(图1)。第一类是单纯骨科管理模式,再骨折防治管理内容由骨科全面负责,同时由其他科室医护专家作为“松散成员”协助管理;第二类是多科室管理模式,骨科仅负责患者骨折手术或非手术治疗,老年科、内分泌科、骨质疏松科等内科负责患者骨质疏松症治疗,骨科协助管理;第三类是再骨折防治专属团队管理模式,团队负责筛选需要管理的患者,然后全面负责骨质疏松症治疗。在再骨折防治管理领域,不论采用哪一类模式,实施再骨折防治临床管理后,骨质疏松性骨折患者的骨密度检查率、抗骨质疏松治疗率均显著提高,再骨折发生率显著降低。
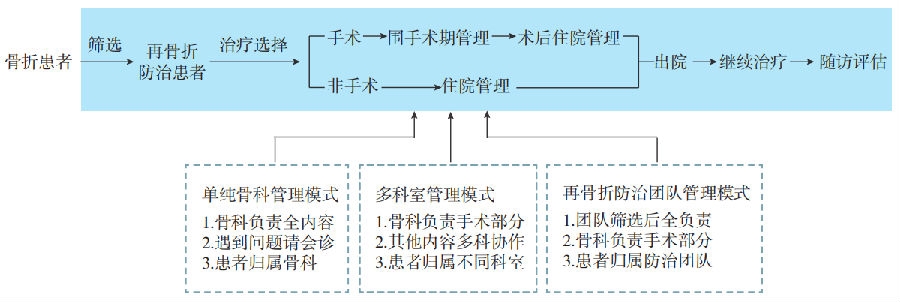
图1 各国再骨折防治临床管理主要模式示意图。骨质疏松性骨折后再骨折防治管理包括患者筛选、骨折手术(非手术)处置、出院后治疗、随访评估等;在这个过程中,不同国家采用了不同模式,基本上分为单纯骨科管理模式、多科室管理模式、再骨折防治专属团队管理模式
五、再骨折防治管理核心内容及要点
由于FLS管理起源于英国,其构成元素有许多专属性和特殊性,所以FLS在其他国家医疗机构实施中都有不同修改。我国目前尚没有统一的骨质疏松性骨折后再骨折防治管理方案,也无法按照原版FLS管理模式执行,部分医疗机构依据国外FLS管理经验自行修改制定流程,有些比较完善、有些比较简陋,有些覆盖患者较多、有些覆盖患者很少。因此,我们梳理和分析已开展的FLS措施,提出骨质疏松性骨折后再骨折防治临床管理的核心内容及要点。
(一)再骨折防治管理应有相应内容
再骨折防治管理人群应该是有骨质疏松症的骨折患者,管理范畴属于慢病管理,管理目的是防治再骨折发生。主要包括:①识别脆性骨折患者。医疗机构每日骨折患者很多,管理团队需在门诊及住院系统早期识别脆性骨折患者(年龄、骨折部位),启动管理流程。②骨质疏松症评估和治疗。对已识别的纳入管理患者,需评估骨质疏松症状况(骨密度测定、血清钙磷及骨转换标志物等检查)、开展标准化病历摘要采集和病因分析、再骨折防治药物和非药物干预;完成管理前患者基线数据标准化。③制定随访计划。患者出院后需有2年内随访计划,包括时间安排和治疗内容记录。时间安排包括骨折愈合随访时间、抗骨质疏松治疗随访时间,记录内容包括治疗耐受性、依从性、疗效评价和不良反应记录。另外,根据各地医改政策可主动建立与患者所在社区的联系,促进患者在社区管理有效延续。
(二)再骨折防治管理应有相对固定团队
再骨折防治管理应涉及骨折愈合、骨质疏松症防治、原有合并疾病治疗等不同专业;另外,再骨折防治管理时间较长,如果骨折后患者单纯由骨科医生管理或单纯由内科医生管理则会出现各类不足和缺陷。目前,各类成功管理方案都有一个共同点,即设立相对固定的再骨折防治管理团队。有了固定团队,管理流程会相对统一、管理内容会相对规范,同时骨折后手术医生随访工作量会相应减少,骨折后患者可方便咨询团队医生,再骨折防治管理可避免随意化和碎片化。
(三)再骨折防治管理应设立专用数据库
再骨折防治管理是一个慢病管理,时间跨度长、涉及骨折愈合和骨质疏松防治两个范畴,所以既要管理患者骨折的临床基线数据,也要管理骨折后抗骨质疏松治疗数据、再骨折风险评估数据、骨折后生存质量变化数据。这些临床数据很多都与医疗机构各类信息系统相关。因此,应用信息化手段,建设专用数据库,对接医疗机构相关系统,即可在网络中筛选患者数据,方便快速纳入管理患者;同时,在后期随访过程中,可利用专用数据库比较不同时间数据、评估监测治疗效果,提高管理效率。具体的管理基本内容及流程见图2。

图2 骨质疏松性骨折后再骨折防治内容及流程示意图。骨质疏松性骨折后,防止再骨折发生涉及许多防治内容,主要分为与骨折相关治疗部分、与骨质疏松症相关防治部分,两个部分防治内容既相互独立又相互关联
六、小结与展望
我国作为人口大国,老年人口越来越多,骨质疏松性骨折越来越多;但是骨质疏松性骨折后临床管理比较薄弱,“重骨折外科处理、轻骨折后临床管理”现象依然比较普遍;因此,了解骨质疏松性骨折特点、骨质疏松性骨折后再骨折特点、骨质疏松性骨折后再骨折防治难点、部分国家再骨折防治管理模式非常有益,这些内容和相关理念对提高再骨折防治管理认识非常必要。
由于骨质疏松性骨折后再骨折防治临床管理各国模式不同、参与管理人员不同、管理内容不同、管理要求不同,所以我们提出再骨折防治管理核心要点,对我国不同医疗机构因地制宜开展再骨折防治管理非常有益,这将有利于管理的规范化和同质化。总之,当骨质疏松性骨折发生后,医疗机构重视骨折后再骨折防治管理,将会提高骨折患者骨质疏松症诊断和治疗率、降低再骨折发生率、增加骨折后患者治疗效果和改善生存质量。同时,重视骨折后再骨折防治管理也将会成为《健康中国2030规划纲要》中“健康骨骼”一个重要抓手。
参考文献








 京公网安备11010502051256号
京公网安备11010502051256号