颈椎后路手术加速康复外科实施流程专家共识(中)
2021-03-01 文章来源:《中华骨与外科杂志》 我要说
《中华骨与关节外科杂志》2019年7月第12卷第7期
Chinese Journal ofBone and Joint Surgery Vo1.12, No.7, Jul. 2019
周非非1△ 韩彬2△ 刘楠3△ 苑垒1△ 田晶4△ 李莉5△ 蔡思逸6 陈峰6 孙浩林7 张志成8 郭航9 毛海青10 丁琛11 殷国勇12 孙宇1* 贺宝荣13* 刘浩11* 杨惠林10* 李淳德7* 沈建雄6* 孙天胜8* 邱贵兴6*
北京大学第三医院1.骨科,2.麻醉科,3.康复医学科,4.手术室,5.营养科;6.北京协和医院骨科;7.北京大学第一医院骨科;中国人民解放军总医院第七医学中心 8.骨科,9.麻醉科;10.苏州大学附属第一医院骨科;11.四川大学华西医院骨科;12.南京医科大学第一附属医院骨科;13.西安交通大学附属红会医院脊柱外科
【摘要】
颈椎后路手术是治疗多节段颈椎退行性脊髓病和(或)神经根病最常用的手术方式之一。通过引入加速康复外科(ERAS)理念,优化围手术期处理措施,可进一步提高脊柱外科患者的诊疗效果。
为了规范ERAS临床路径在脊柱外科不同术式中的应用,在《脊柱外科加速康复——围手术期管理策略专家共识》的基础上,结合颈椎后路手术自身特点,经过全国专家组反复讨论,达成颈椎后路手术ERAS实施流程专家共识,供脊柱外科医师在临床工作中参考。
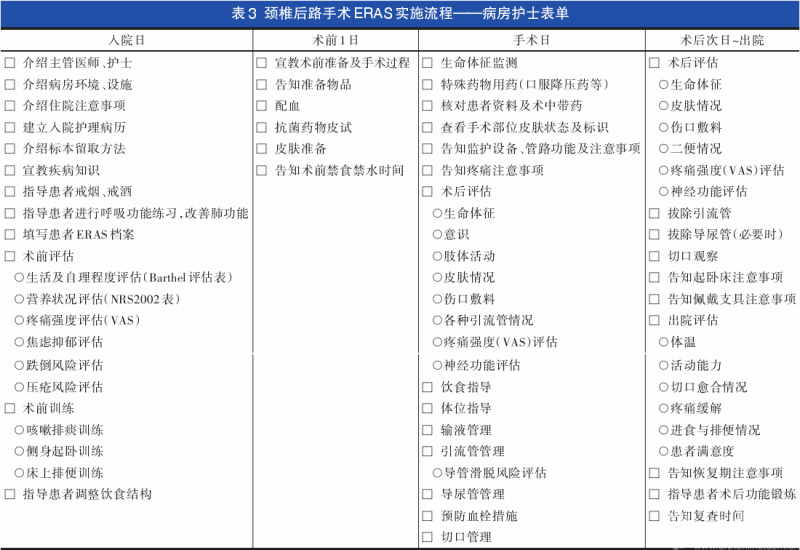
5 宣教
颈椎退行性疾病围手术期ERAS倡导由外科医师、麻醉医师、康复医师、病房护士及手术室护士组成的多学科协作诊疗,应从患者入院后的综合宣教开始。
主刀医师将手术方案向患者充分沟通宣教,告知患者颈椎后路手术的目的是通过扩大椎管容积,缓解患者脊髓、神经受压,为神经功能恢复创造条件。同时,应充分告知若患者脊髓、神经本身存在不可逆的病理损害等情况,可能出现术后症状缓解不明显或进行性加重的情况,从而调整患者对手术的期望值。
麻醉医师宣教重点介绍全身麻醉方案、手术、术后处理等麻醉恢复过程,缓解其焦虑、恐惧及紧张情绪,使患者知晓自己在此计划中所发挥的重要作用,获取患者及其家属的理解、配合,包括术后早期进食、早期下床活动等。
康复医师指导提前练习术后住院期间颈部早期功能锻炼注意事项及功能锻炼的方法(手精细运动训练、颈部及肩带肌训练、踝泵运动等)。
通过宣教让患者掌握正确的康复锻炼方法、自我评估方法。要求患者术前必须学会:VAS自评、呼吸及咳嗽排痰训练、轴向翻身和起床、早期颈部功能锻炼要点。通过上述4个“学会”树立患者的自信,从而提高患者参与诊疗过程的积极性,建立对加速康复的愿景。
6 血液管理
围手术期血液管理目标主要为预防和治疗贫血。对于择期手术患者,术前应进行贫血筛查并及时治疗贫血。血红蛋白(hemoglobin, Hb)男性<130g/L,女性<120g/L的患者,应明确其贫血原因,针对不同病因进行相关治疗。
针对最常见的缺铁性贫血,可补充铁剂(当术中失血≥500ml时可静脉补铁)[26],也可应用促红细胞生成素(erythropoietin, EPO)进行围手术期红细胞动员[27,28]。
术前Hb<100g/L的患者需备血。术中视情况进行异体血输血治疗[29]。预计术中出血量达到总血容量的10%或>400ml时,建议采用自体血回输。
7 麻醉要点
优化围手术期麻醉管理策略有利于减少全身应激,对于提高围手术期安全性、舒适性,减少围手术期并发症至关重要。
颈椎后路手术均为俯卧位,通常选择全身麻醉。
术前麻醉医师应对患者评估:①全身情况:对于ASA评分≥Ⅲ级和(或)≥70岁的患者,临床医师有必要请麻醉医师提前介入,进行围手术期手术麻醉风险评估及建议,以降低风险;②气道情况:应重视颈椎手术患者术前的气道评估和管理,对吸烟的患者要求戒烟2周以上;③颈椎评估:术前应评估颈椎稳定性、生理曲度、脊髓受压程度等,提前准备可能的特殊麻醉药物及插管装置,对术前椎管侵占率高、巨大压迫的患者应注意中立位插管。
手术实施麻醉前可使用糖皮质激素防治术后恶心呕吐,抑制气道高反应性,辅助镇痛,预防过敏反应,减轻全身炎症反应等。切皮前30~60min预防性输注抗生素。切皮前静脉使用氨甲环酸(以10~20mg/kg的负荷剂量),之后1mg/(kg•h)维持量持续静脉滴注,以减少术中出血[30]。
手术麻醉中除常规无创监测外应加强肌松监测、麻醉深度监测[如脑电双频指数(bispeetral index, BIS)]、有创血流动力学监测。采用保护性通气策略降低围手术期肺部并发症发生率。
术中实施目标导向液体治疗(goal directed fluid therapy, GDFT),实时动态评估患者容量反应性指标,如收缩压变异度(systolic pressure variation, SPV)、脉压变异度(pulse pressure variation, PPV)、每搏量变异度(stroke volume variation, SVV),并维持SVV不超过13%。维持中心静脉血氧饱和度(systemic central venous oxygen saturation, ScvO2)在60%~80%,动脉血乳酸水平不超过2mmol/L。
合理选择治疗液体类型,避免因低血容量导致的组织灌注不足和器官功能损害,以及容量负荷过多所致的组织水肿[31]。术中应确保呼吸回路连接确实、稳定,注意保护眼部及预防低体温。
对于存在POD的患者应采取以预防为主的干预措施,如减少高危用药,有效控制疼痛,维持水、电解质平衡,尽早拔除各类医用管道等。

8 手术要点
颈椎后路手术应重视对颈后肌肉韧带复合体的保护和重建,全程贯彻微创理念,核心在于减小组织损伤、减少出血、彻底减压和避免神经损伤。
8.1体位
颈后路手术体位的摆放非常重要,直接关系到术中的安全操作和出血控制。手术一般采用俯卧位,Mayfield头架固定颅骨,屈颈,上身抬高20°~30°,腹部悬空,臀部支撑,避免因体位造成的颈部侧凸和旋转;避免髂棘、髌骨、足踝、肘部、面部等突起部位压迫。
8.2颈椎后路手术肌肉韧带复合体的保护与重建
颈后路手术应高度重视颈后肌肉韧带复合体的保护和重建。尽可能保留棘上韧带的完整性,建议选择保留一侧肌肉韧带复合体的相关改良术式;重视对关节突关节囊的保护,避免剥离显露椎板时对关节突关节、关节囊的破坏;重视对C2和C7肌肉韧带附着点的保护和重建。
8.3开门/椎板切除要点及门轴的制备
颈椎后路手术无论是椎板成形亦或椎板切除操作中均需准确判断门轴、开门/椎板切除的位置,其直接影响是否能够获得满意的减压,同时减少硬膜撕裂、脊髓/神经根损伤等并发症的发生。确定正确的门轴、开门位置:应选择椎板与关节突移行处作为准备门轴、开门或椎板切除的位置。
具体操作要点为:门轴制备时需要保留内层皮质骨,避免门轴折断,门轴侧避免使用大量骨蜡封填,导致门轴愈合率降低。开门侧或椎板切除时应注意深度,尤其注意在椎板重叠部位的操作,避免位置选择偏内或偏外导致损伤硬膜或神经根。门轴制备、开门或椎板切除可选择咬骨钳、磨钻或超声骨刀。开门大小以60°左右为宜,开门操作前应先切开头、尾侧椎板间黄韧带,开门操作时避免暴力掀开椎板,以免造成门轴断裂和脊髓损伤。开门后注意使用神经剥离子等工具分离硬膜表面的粘连带。
8.4术中硬膜损伤、脑脊液漏的处理
颈椎后路术中发生硬膜撕裂、脑脊液漏会影响患者切口愈合及下地恢复,尤其是颈椎后纵韧带骨化症患者[32]术中应尽量避免。首先,应仔细分离硬膜囊与周围组织的粘连;其次,要注意椎板切除或开门后椎板锐利边缘对硬膜的损伤。
若不慎造成硬膜损伤导致脑脊液漏,应争取一期缝合硬膜囊[33],侧方硬膜囊或神经根周围硬膜等无法缝合的部位,应使用脂肪、肌肉、明胶海绵及生物材料等进行填塞覆盖[34]。
9 切口关闭
颈椎后路手术切口关闭技术与切口并发症、能否早期下地康复锻炼密切相关。一旦发生切口渗液和延迟愈合,将明显降低患者住院体验,增加心理应激,延缓下地及康复进程[35,36]。
关闭切口前需进行一系列的优化操作,包括清创、止血、冲洗及组织复位。清除坏死的肌肉组织避免细菌定植,清理后再次止血确认无活动性出血。充分冲洗术区后将颈椎椎旁肌点对点缝合以减少死腔,应避免线结过紧造成肌肉组织的血运受限。
关闭切口的原则是分层缝合、消除死腔。术中显露时对C2、C7肌肉韧带附着点的部分破坏,需在伤口关闭时予以重建。项韧带层的严密缝合是减少切口并发症的基础,需严密缝合至棘突中线结构,保持一定的抗张力强度,要求头尾段不留死角。皮下组织层活动度大,缝合时需注意对合,同时避免脂肪组织切割。皮肤层缝合建议采用可吸收缝线皮内缝合,良好的皮肤缝合需要皮下组织的良好对合,保证皮肤在闭合的过程中没有明显的张力,降低瘢痕形成的概率[37]。
有条件时使用含有三氯生抗菌剂的缝线,文献证明可明显减少手术部位感染发生率,并被指南推荐用以对抗手术部位感染[38]。
(未完,待续)
参考文献:





相关阅读:


 京公网安备11010502051256号
京公网安备11010502051256号