2023盘点|截骨保髋治疗髋关节发育不良年度进展
2024-03-18 文章来源:中国人民解放军总医院骨科医学部 作者:程徽,罗殿中,张洪 我要说
2023盘点|截骨保髋治疗髋关节发育不良年度进展
作者:程徽,罗殿中,张洪
来源:解放军总医院骨科医学部
2023年,髋关节矫形相关研究,依然稳步增长。以hip、osteotomy、dysplasia为关键词,在Pubmed和Web of Science Core Collection上检索,得到论文121篇。去掉髋关节置换截骨的论文19篇,共有截骨保髋论文92篇。其中英文论文87篇。早期筛查是髋关节发育不良诊治的重要环节,但由于篇幅有限,本文未涉及相关内容。
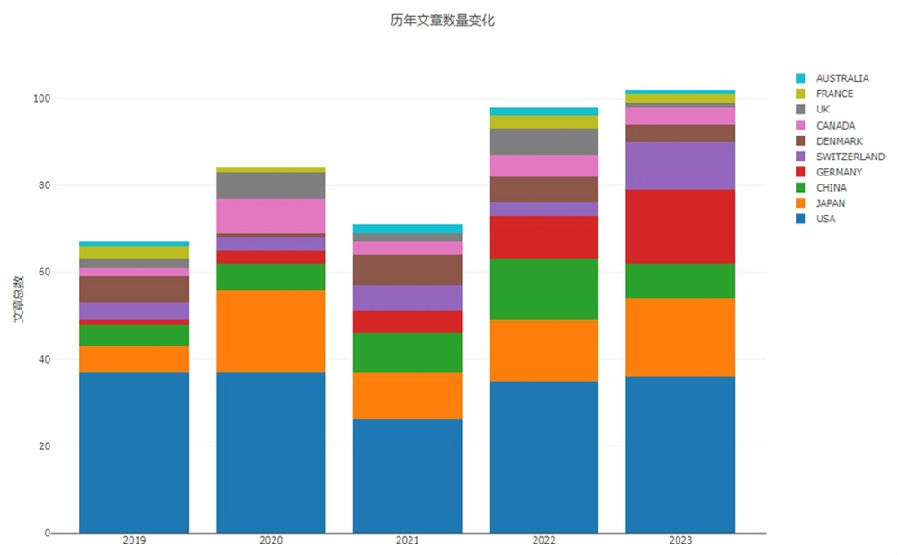
从下图可以看出,老牌强国美国仍然是保髋研究的中心,共发表论文22篇高居榜首。日本和德国以13篇和11篇分别位列第二名和第三名。中国共发表论文10篇与以往相比稳步提高,包括台湾地区2篇。老牌保髋强国瑞士虽然只发表论文6篇,但文章质量保持了高水准,引用率很高。土耳其、丹麦各发文4篇,波兰、韩国3篇,埃及2篇,加拿大、墨西哥、马来西亚、奥地利、澳大利亚、伊朗、新西兰、巴西、乌克兰各1篇。
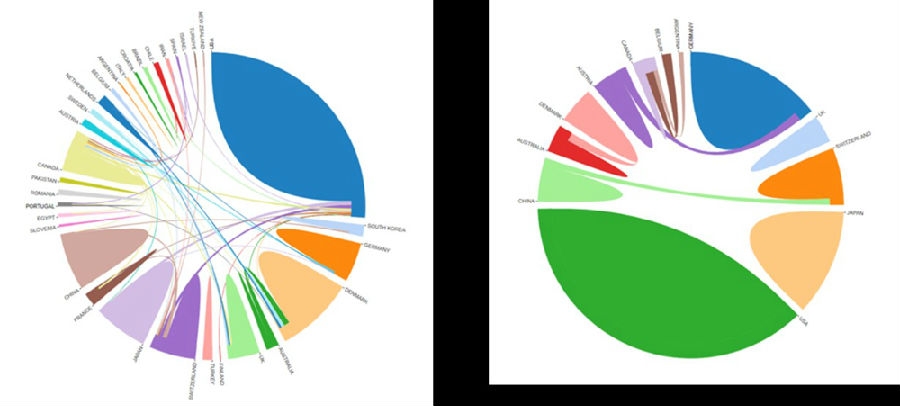
比较近5年的国际合作,2023年似乎还没有从疫情的影响中完全恢复过来,国际合作研究较少。

通过Web of Science对 2023年截骨保髋论文初步分类,最大的分类是属于骨科分类的64篇、外科分类21篇、运动科学分类17篇、内科学8篇、生物医学3篇、跨学科3篇、保健医学2篇、放射学2篇、风湿免疫2篇……
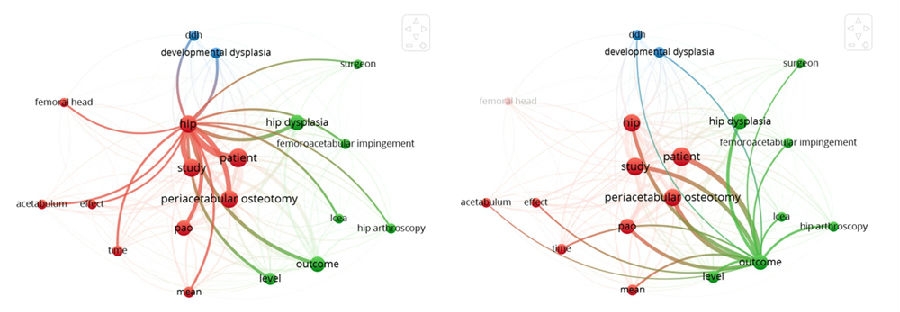
对2023年所有保髋文章关键词进行初步分析,除了中心关键词hip以外,这些研究中第二常用的关键词是Outcome,这说明今年的保髋研究非常贴近临床实践,真正从患者的需求出发,越来越注重患者临床疗效的观察,注重患者功能的康复和回归社会的程度,体现了医疗以人为本。
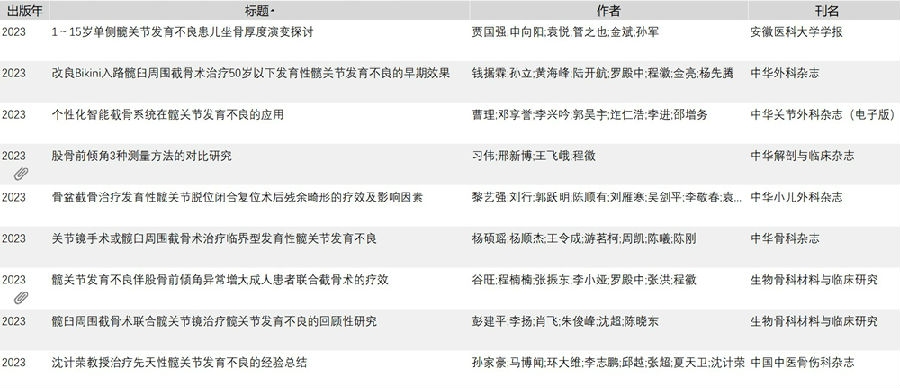
使用“髋”、“发育不良”、“截骨”,在知网、万方和维普三个数字数据库中进行检索,检索得到中文期刊23篇,剔除人工髋关节置换截骨的相应文献,得到相关文献17篇。治疗方式包括PAO、Steel三联截骨、Ilizarov髋关节重建。研究内容囊括了从解剖学进展,到手术方式改进、病例随访、计算机辅助技术应用、围手术期管理、医院管理、护理康复等方面,体现了国内同行已经开始在这一领域深耕细作。其中核心期刊9篇,颇有一些新的数据观点让我们耳目一新。
总结2023年的髋关节截骨矫形方面的研究,主要在有7个大方向上有了新的突破:
第一个大方向是:髋臼周围截骨术(PAO)的进展[1-20]
主要有如下发现:
1.关于40岁以下,骨关节炎Tonnis分级II级以下的患者,PAO手术可以取得良好的疗效[21]。同时并发症率较低[22]。
2.40岁以上患者PAO仍可以取得较好的疗效[1]。
3.Tonnis分级II级骨关节炎患者行PAO手术效果仍较好[18]。
4.患者的心理状态会影响PAO术后功能评分[11]。
5.比基尼切口的S-P入路,手术效果与传统入路PAO手术效果相当,术后切口更美观[23]。
6.PAO手术中使用肾上腺素可减少手术出血量[24]。
7.大多数运动员在进行PAO手术后可以回归竞技体育[25];PAO术后运动员运动员运动能力有所提升[5]。
8.髋关节患者如果同时进行PAO和髋关节镜结果勉强可接受,在中位2.5年的随访中,髋关节生存率是92%。
9.对于PAO的患者如果需要进行髋关节镜治疗,髋关节镜在PAO同时进行和分两期手术结果相当[7]
10.同时做PAO和髋镜2年随访结果不理想,虽然大多数患者功能改善,但8%的患者治疗失败[9]。
11.一篇系统综述,发现髋关节镜术后如果效果不佳,转行PAO手术,可以改善患者的术后自评功能[13]。
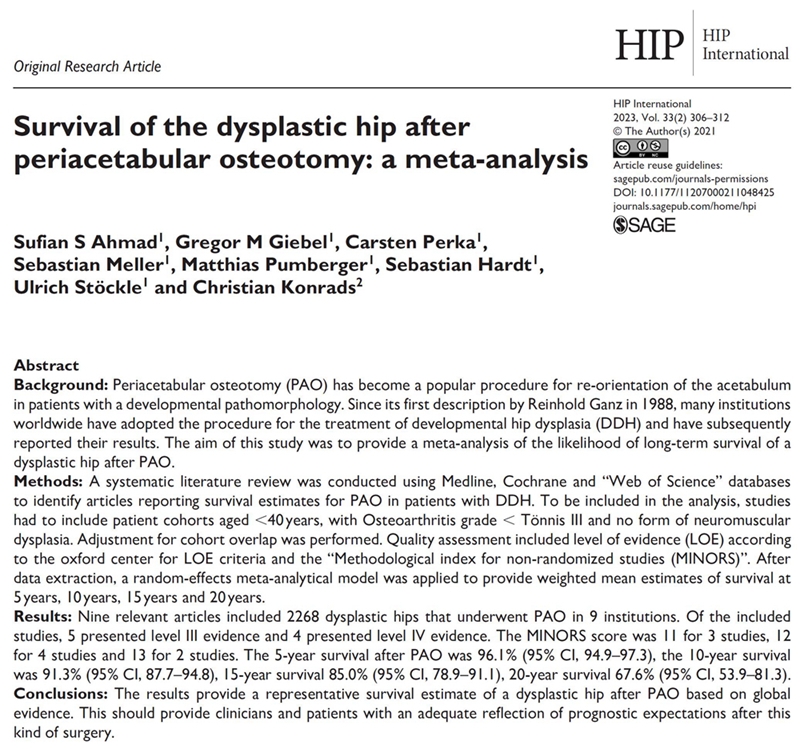
这一部分进展中,我认为最重要的研究是关于PAO长期疗效的系统综述[26],这篇研究是一项关于PAO治疗发育不良髋关节(DDH)长期疗效的系统综述。
该研究通过在Medline, Cochrane和“Web of Science”数据库进行检索,系统综述了DDH患者PAO生存估计。该研究纳入年龄小于40岁,骨关节炎级别小于Tönnis III且无神经肌肉发育不良的患者队列。在提取数据之后,研究人员应用了随机效应荟萃分析模型,以提供5年、10年、15年和20年生存率的加权平均估计。纳入的9篇相关文章,分别来自9家机构,总共包含了2268例接受PAO治疗的DDH患者。这些纳入的研究中,5项提供了III级证据,4项提供了IV级证据。研究结果显示,接受PAO治疗的DDH患者5年生存率为96.1%(95% CI, 94.9-97.3),10年生存率为91.3%(95% CI, 87.7-94.8),15年生存率为85.0%(95% CI, 78.9-91.1),20年生存率为67.6%(95% CI, 53.9-81.3)。这项研究的结论是,根据全球证据,这些结果为临床医生和患者提供了关于接受PAO手术后发育不良髋关节的生存率的更准确的预估。
笔者团队的张振东医生在《Int Orthop》上发表了题为"Periacetabular osteotomy for Tönnis grade 2 osteoarthritis secondary to hip dysplasia"的文章。我们以往认为骨关节炎是成人保髋的禁忌,这篇文章更新了我们对于骨关节炎患者疗效的认识。
张医生对继发于髋关节发育不良的49例(51髋)Tönnis二级骨关节炎患者进行了随访,随访时间平均为52.3个月(范围:24.1至95.2个月),并将年龄、手术日期和随访时间匹配的51例(51髋)Tönnis 1级骨关节炎患者作为对照组。所有患者均采用改良Harris髋关节评分(mHHS)问卷、WOMAC评分和12项国际髋关节结局工具(iHot-12)进行临床评估。X线测量包括侧中心边缘角(LCEA)、Tönnis角和前中心边缘角(ACEA)。采用Kaplan-Meier生存分析预测无骨关节炎进展的5年生存率。
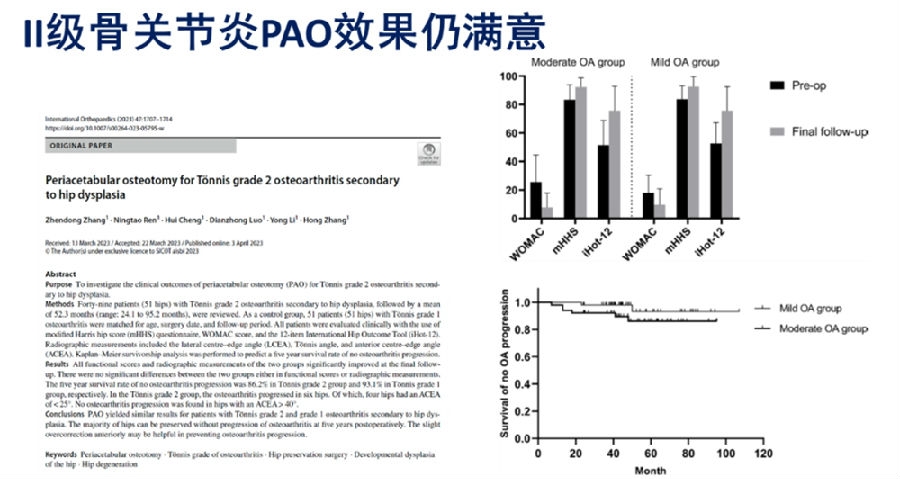
两组患者在最终随访时,各项功能评分和影像学指标均有显著改善。两组在功能评分或影像学测量方面均无显著差异。Tönnis 2级组无骨关节炎进展的5年生存率为86.2%,Tönnis 1级组为93.1%。在Tönnis 2级组中,6髋骨关节炎进展,其中4髋外侧CE角为25°,而在ACEA≥40°的髋关节未发现骨关节炎进展。
我们得到的结论是:PAO对Tönnis 2级和1级继发于髋关节发育不良的骨关节炎患者产生相似的结果。骨关节Tönnis 2级的患者PAO术后5年,大部分功能良好,骨关节炎无进展。前方稍微矫枉过正可能有助于预防骨关节炎进展。
第二个大方向是:髋关节发育不良BDDH和关节镜[2-3,8,10,27-28]
主要有如下发现:
1.BDDH是三维畸形,不只是外侧覆盖不足[27]。
2.PAO治疗BDDH效果满意[2]。
3.关节镜和PAO治疗BDDH差异不明显[8]。
4.关节镜合并PAO疗效满意[3]。
5.PAO合并骨软骨成形治疗BDDH[10]。
6.三联截骨治疗BDDH疗效满意[28]。
对于BDDH,不管使用20°-25°这个标准还是18°-25°这个标准,其外侧覆盖的一致性都是很高的。在近些年的多个研究中,反复证明了在这种情况下,髋关节的前覆盖是影响髋关节稳定的因素。2023年的上述几个研究中,都是把患者混在一起进行观察,没有进一步区分外侧覆盖与前侧覆盖对于髋关节稳定性的影响,只有第一篇提到前覆盖这个重要的因素,现与大家详细分享。

这是一篇对397例因髋关节发育不良接受了三联骨盆截骨术(TPO)的髋关节进行的回顾性研究。这些病例中,所谓的“临界髋关节发育不良”是根据Wiberg描述的外侧中心边缘角(LCEA)为18-25°来定义的。研究者在术前的所有骨盆X线片上,测量了髋臼指数(AI)、前壁指数(AWI)和后壁指数(PWI)。利用这些数据,研究者将髋关节按照发育不良的位置(外侧、前外侧和后外侧)进行分类,并进一步根据性别进行分层。结果显示,192个髋关节被标记为“临界发育不良”。根据AWI和PWI的分类,其中116例(60.4%)为外侧发育不良,33例(17.2%)为前外侧发育不良,43例(22.4%)为后外侧发育不良。在性别分层中,男性的髋臼后侧缺陷比女性要多些(平均PWI 0.80 vs 0.89;p=0.017)。类内相关系数(ICC)证实了所有参数读数的高度准确性和可重复性。这项研究揭示了一个重要的发现:标记为“临界发育不良”的髋关节比例相当高,这表明可能有大量的髋臼缺陷无法通过LCEA来识别。通过综合运用LCEA、AI、AWI和PWI进行畸形分析,发现有40%的髋关节在前外侧或后外侧存在缺陷。同时,男性的髋臼后外侧缺损程度高于女性。
第三个大方向是:RAO和骨盆三联截骨进展
RAO的进展包括[16,29-31] :
1.用关节感知评分评估术后患者髋关节的感觉是否恢复正常[29]。
2.结构植骨可增加RAO稳定性[30]。
3.术前LCEA<0°的患者RAO术后运动能力更容易受限[32]。
4.可以使用雷达图计划对RAO进行术前计划,预测其术后覆盖[33]。
5.在短中期随访中,RAO和THA患者客观评分相当,保髋患者主观评分更佳[16]。
6.直接做THA的患者和RAO术后行THA的患者术后功能相当[31]。
关于RAO,由于是从骨盆外侧观察髋臼截骨的结果,从有限的切口窗观察髋臼矫形结果难度很大,术前计划就尤为重要。基于CT的三维术前评估可以提高RAO手术的三维稳定性。
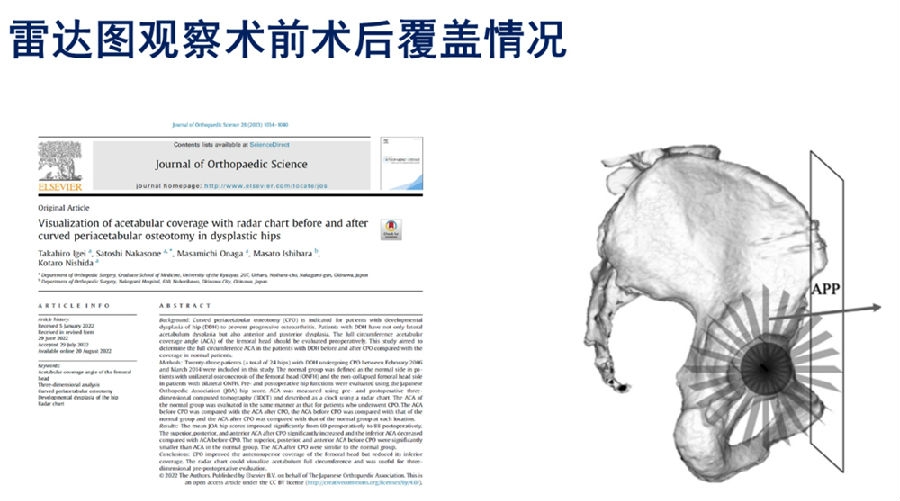
该研究旨在比较DDH患者在RAO前后,各个方向上髋臼对股骨头的覆盖率,并与正常人进行对照。该研究纳入了2006年2月至2014年3月期间,共有接受了CPO的23例DDH患者(共24髋)。正常组定义为单侧股骨头坏死患者的正常侧。使用日本骨科协会(JOA)髋关节评分评估术前和术后髋关节功能。ACA使用术前和术后三维计算机断层扫描(3DCT)测量,并使用雷达图描述为时钟。正常组的ACA评估方法与接受CPO的患者相同。比较各部位CPO前与CPO后的ACA, CPO前与正常组的ACA, CPO后与正常组的ACA。

与手术前相比,手术后的上、后、前ACA明显增高,下ACA明显降低。CPO前的上、后、前ACA均明显小于正常组。CPO后ACA与正常组相似。平均JOA髋关节评分从术前的69分显著提高到术后的88分。得到结论CPO:提高了股骨头的前上覆盖,但减少了股骨头的下覆盖。雷达图可以显示髋臼的全周长,有助于术后三维评估。
三联截骨的进展包括:
1.影响三联截骨愈合的因素:年龄和畸形程度[34];
2.三联截骨术中透视确定矫形准确程度准确可靠[35];
3.三联截骨使用螺钉内固定稳定可靠,失败率低[36];
4.三联截骨联合髋镜下盂唇修复后患者运动能力无明显下降[37] 。
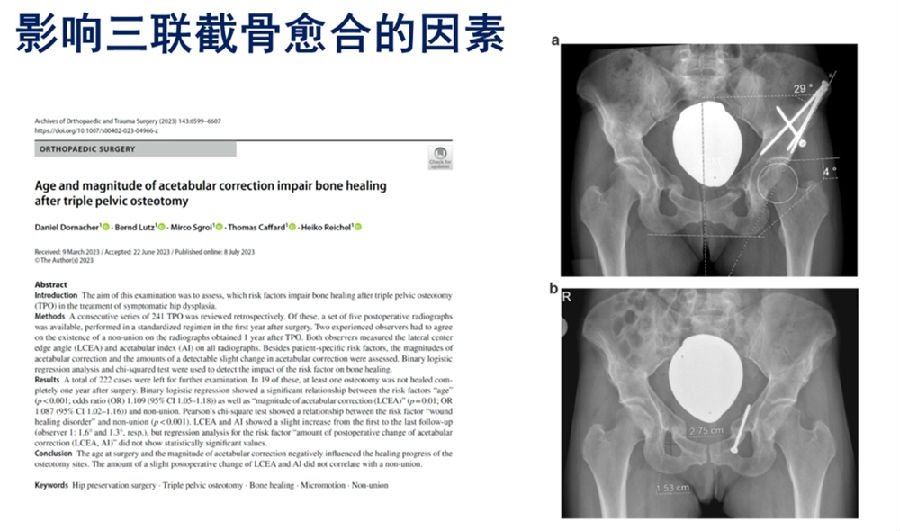
骨不连是三联截骨术后比较常见的并发症。为了了解哪些因素对术后骨不连有影响,该研究对241例接受TPO治疗的患者进行了回顾性分析。两位经验丰富的观察员在术后一年的随访中,观察X线片上截骨不愈合的情况,并测量LCE角和髋臼指数,通过二元logistic回归分析和卡方检验来观察这些因素对骨愈合的影响。
最终222例纳入统计分析,其中,19例在术后一年内至少有一处截骨处没有完全愈合。通过二元logistic回归,他们发现“年龄”和“髋臼矫正幅度(LCEA)”这两个危险因素与骨不连有显著的相关性。皮尔逊卡方检验显示,“切口愈合障碍”这一危险因素也与骨不连有关。研究还发现,从第一次随访到最后一次随访,LCEA和AI都有所上升,术后矫形角度的丢失对骨愈合没有显著的影响。
总的来说,患者的手术年龄,髋臼矫正的大小,以及切口愈合障碍都会对骨愈合产生影响。
第四个大方向是:髋关节的三维稳定性。我们往往对髋关节外侧稳定的评估非常关注,但是矢状面上的异常往往被忽视。
关于前侧稳定性的研究[4,38-42]主要包括:
1.ACEA与CT三维前覆盖这两个指标不能相互替代[38],该研究由于没有考虑到平卧位时骨盆常会出现的前倾对结果的影响,待进一步改善。
2.ACEA与CT矢状面上前中心边缘角这两个指标不能相互替代[39]。
3.PAO术中可以通过骶尾关节和耻骨联合的相对关系判断骨盆前后倾[4]。
4.PAO术中不能通过骨盆正位片上髋臼前后壁的位置判断髋臼的前覆盖[41]。
5.功能性前倾角和大转子位置[40]。
6.股骨去旋转截骨对关节应力的影响[43]。
7.正常中国人股骨前倾角的正常值[42]。
8.手术纠正过大的前倾角,可以进一步改善PAO疗效[44]。
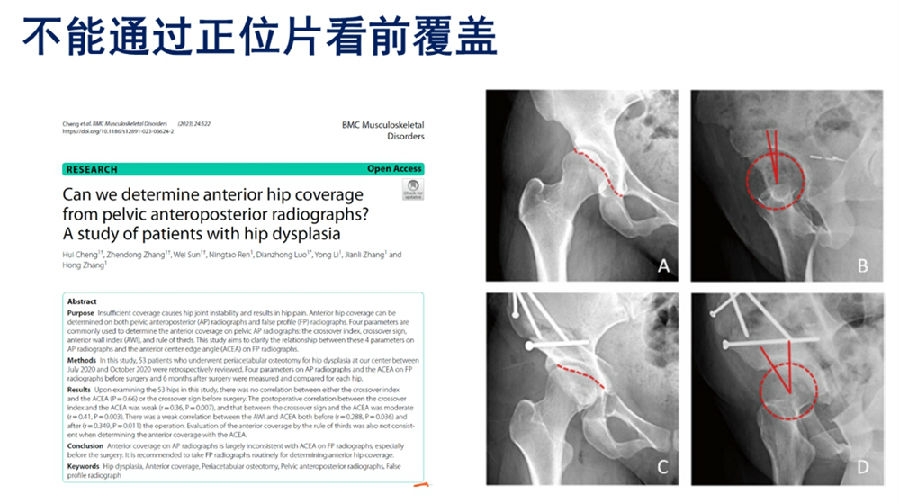
本部分中有一个观点需要大家关注,通过骨盆前后位片上前后壁的位置判断髋臼的前覆盖极其不准确。PAO术中,通常会通过交叉指数、交叉标志、前壁指数(AWI)和三分之一规则这4个盆骨AP X线片的指标判断前覆盖。该文章为了研究这些方法的准确性,回顾性分析了在2020年7月至10月期间接受髋臼周围截骨手术治疗髋关节发育不良的53名患者。分别在手术前和手术后6个月测量上述指标,并进行比较。纳入研究的53髋中,手术前交叉指数和ACEA(P=0.66)或交叉标志之间并无相关性。手术后,交叉指数和ACEA之间的相关性较弱(r=0.36,P=0.007),交叉标志和ACEA之间的相关性中等(r=0.41,P=0.003)。无论手术前后,AWI和ACEA之间的相关性都较弱(手术前r=0.288,P=0.036;手术后r=0.349,P=0.011)。而且,使用三分之一规则来评估前覆盖时,其与ACEA的一致性也不高。

该研究告诉我们,因为在骨盆前后位片上观察髋臼前壁会受到髂前下棘影的影响。通过AP X线片判断的髋前覆盖与通过FP(假斜位)X线片判断的ACEA很不一致,尤其是在手术前。因此建议在判断髋前覆盖时,应常规采用FP X线片。
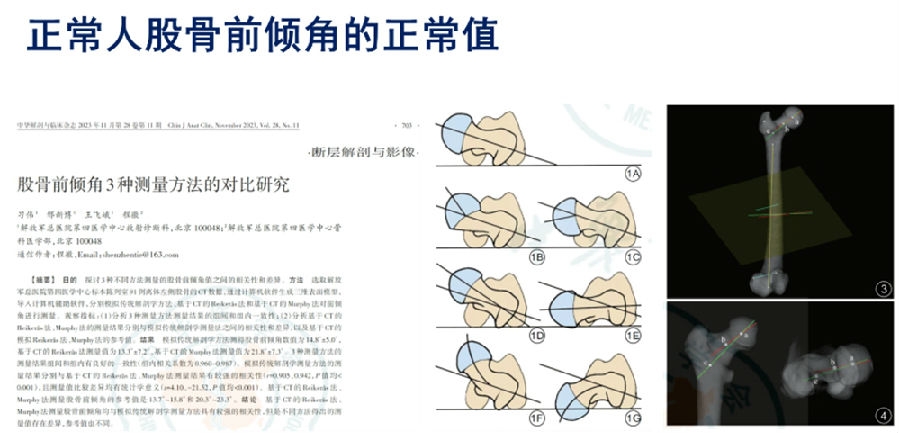
一项发表在《中华解剖与临床杂志》上的有价值的解剖学研究,对91例离体左侧股骨的CT数据进行了三种不同方法的测量,以探讨股骨前倾角值的相关性和差异。这三种方法分别为传统解剖学方法、Reikeras法和Murphy法。
研究发现,传统解剖学方法得出的股骨前倾角数值为14.8°±5.0°,Reikeras法得出的数值为13.3°±7.2°,而Murphy法得出的数值为21.8°±7.3°。研究结果显示,这三种方法之间的测量结果具有良好的一致性,组内相关系数在0.960至0.987之间。
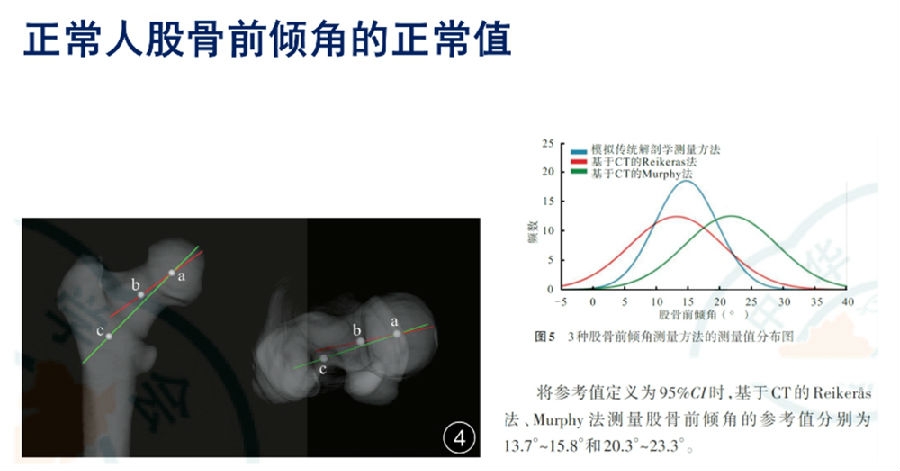
然而,尽管Reikeras法和Murphy法与传统解剖学测量方法之间存在较强的相关性(相关系数r分别为0.905和0.942,P值均小于0.001),但不同方法得出的测量值存在显著的差异(t值分别为4.10和-21.52,P值均小于0.001)。这就意味着,不同的测量方法得出的参考值是不同的,Reikeras法的参考值是13.7°~15.8°,而Murphy法的参考值是20.3°~23.3°。这一点在实际应用中应该得到足够的重视,不能将不同方法的参考值混淆使用。
第五个大方向是:髋臼周围截骨不但可以用于治疗髋关节发育不良,还可以用于治疗其他疾病[14-15,45-48]。
本部分包括以下一些研究:
1.丹麦登记系统结果显示,PAO治疗发育不良、髋臼后倾、先天脱位、Perthes病总体效果满意[15]。
2.PAO治疗痉挛性瘫痪术后再次脱位疗效满意[45]。
3.PAO治疗CMT伴髋关节发育不良畸形疗效满意[46]。
4.PAO治疗MED疗效满意[14]。
5.病例报告:PAO治疗一例IV胶原缺乏Bethlem肌病髋畸形[47]。
6.病例报告:PAO治疗一例毛发鼻指(趾)综合征髋畸形[48]。

本部分中,下面这篇研究值得注意。以往的研究往往只针对单一疾病进行报告。该研究报告了髋关节发育不良、髋臼后倾(AR)、先天性髋关节脱位和Legg-Calve-Perthes病患者在接受全髋关节置换术(THA)作为主要终点后PAO的生存率,以及后续可能进行的髋关节相关手术(除THA外)的风险。该研究纳入1997年至2021年12月间在同一医疗中心(欧登塞大学医院)接受了PAO手术的1501髋(1203例患者)。该研究通过患者档案和丹麦国家患者登记处(DNPR)取得数据。
在24年的平均随访期中,有123例(8.2%)转为THA。总体Kaplan-Meier髋关节生存率为71%。对于不同疾病,15年的个体Kaplan-Meier髋关节生存率分别为:髋关节发育不良患者81%、髋臼后倾患者94%、先天性髋关节脱位患者84%、Legg-Calve-Perthes病患者66%。值得注意的是,接受PAO手术后,有一半的患者可能需要进行额外的髋关节相关手术,其中大部分(92%)为螺钉拆除。
总体来看,PAO手术对各种类型的髋关节疾病都有良好的治疗效果。特别是,AR患者在15年的生存率最高,达到94%。此外,71%的髋关节在PAO术后能够正常使用超过24年,这是一个非常鼓舞人心的结果。这些数据对于医生和患者在共同决策时,了解PAO手术的长期生存率、转为THA的风险和可能需要的额外手术等信息具有重要意义。
第六个大方向是:小儿骨科方面,这个领域的研究较多[49-64],但是鉴于小儿骨科存在情况复杂,患儿异质性告,难于长期随访等客观因素,影响力高的研究并不多。
这些研究包括:
1.有流行病学研究观察到脊柱侧凸的患儿20%有髋关节发育不良[49]。
2.超过2岁闭合复位疗效仍然良好,坏死率从73%下降到40%[50]。
3.关节囊加强缝合近期疗效满意[51]多中心研究:切开复位随访10年效果好[52],切开复位术术后步态和功能良好[53],闭合复位和开放复位相比较,中期结果不相上下[54],多中心数据研究:切开复位后患儿的转归 [55]。
4.小儿在石膏固定期间可以使用超声判断髋关节的复位质量[56]。
5.Dega的指征[58]:8岁以下患儿Dega截骨效果满意[57];Dega术中伤及髋臼内壁并不影响后期发育[59]。
6.Z字形Salter截骨技术[60]:Salter截骨的随访疗效满意[61],Salter截骨随访新指标的应用[62]。
7.术前定制3D导板可用于小儿股骨截骨[63],DDH患儿纠正髋臼同时是否做股骨的判断[64]。

特别介绍积水潭医院小儿骨科的同事们做的一项临床实用性很强的工作, 这项研究登上了CORR的首页:
在DDH患儿闭合复位或切开复位、人类位石膏固定治疗时,髋关节内侧超声可以评估髋关节复位的状态。这样可以保证患儿石膏固定期间,可靠且及时地评估髋关节复位的状态,以确保治疗成功。
该研究涵盖了2017年11月至2020年12月在北京积水潭医院小儿骨科接受闭合或切开复位、人类位石膏固定治疗,而且在术后的第2到7天内,都进行了髋关节内侧超声、髋关节AP位放射学检查和MRI检查的43名患儿。这些患儿在手术复位时年龄在3到18个月之间,有特定的病史、体检发现或单侧或双侧DDH的放射学证据。研究结果显示,髋内侧超声的灵敏度、特异性、阳性预测值和阴性预测值分别为100%、95%、50%和100%,而放射线的这些指标则分别为50%、68%、7%和97%。相比于放射线,髋内侧超声显示出更高的特异性(95% vs 68%)和阳性预测值(50% vs 7%)。
因此,髋关节内侧超声能直接观察股骨头和髋臼,比放射线作为初步评估方法更可靠,且辐射暴露更少。并建议在门诊随访2岁以下接受髋关节复位和石膏固定治疗的患儿时,也使用髋关节内侧超声。
第七个大方向是:新技术在保髋手术中的应用[17,33,63,65-66]。2023年影像技术,导航等技术一如既往保持发展,但这些技术离真正在临床上广泛应用还有一段距离。
这些研究包括:
1.术中自动测量提高PAO的准确性[17]。
2.超声股骨重建术前规划[65]。
3.3D导板用于小儿股骨[63]。
4.基于虚拟投影的应用[66]。
5.RAO术中雷达图实时观察覆盖[33]。
其中,离临床实践最近的是:

该研究主要是为了验证CT数据重建的X线样投影上的准影像学参数,包括外侧中心边缘角、内侧中心边缘角、髋臼指数、髋臼弧度、突出指数、交叉征象和后壁征象与传统X线片的关系。
本研究选择了一系列连续的、有症状的髋关节发育不良的患者,他们都接受了髋臼周围截骨术,并进行了术前和术后的完整放射检查,包括X线片和CT扫描。在这16髋的研究中,两种检查者的所有参数在X线片和CT数据重建的X线样投影之间没有发现显著差异,这说明在CT数据重建的X线样投影和传统的X线片中,参数测量结果高度一致的。此外,术前和术后X线片和CT数据重建的X线样投影之间的一致性系数(ICC)显示良好到极好的可靠性(范围在0.78-0.99)。
这一研究结果表明,通过CT数据重建的X线样投影,与传统的X线片相当。这意味着,在未来的三维髋关节病理分析中,使用超低剂量CT扫描可能将减少对传统X线片的需求。更重要的是,这种新方法可以显著降低患者的放射暴露,这是一个重大的突破,将对临床实践产生深远影响。
作者简介

张洪,中国人民解放军总医院骨科医学部关节外科主任医师。致力于复杂骨与关节疾病诊断和治疗。国内率先引入现代保髋概念,开展保髋工作逾2000例,居亚洲领先水平。在人工关节领域,整合国际不同流派骨科大师的先进理念和手术技术,擅长复杂人工全髋关节置换术、髋关节高位脱位人工关节置换术。担任中华医学会骨科学分会关节外科学组委员,国际髋关节学会会员,中国医师协会骨科医师分会关节外科工作委员会髋关节工作组委员,中国医疗保健国际交流促进会骨科疾病防治专业委员会副主任委员,北京医学会骨科学分会关节学组委员等。担任《Journal of Bone & JointSurgery》《Orthopedics》《Arthroplasty》杂志通讯编委,以及《中华外科杂志》《中华骨科杂志》《中国骨与关节杂志》等杂志编委。

罗殿中,中国人民解放军总医院骨科医学部关节外科副主任,副主任医师。擅长青少年和年轻成人髋关节发育不良、髋关节残余畸形、股骨头坏死等复杂问题的保髋临床研究,对青少年髋关节残余畸形、股骨头坏死、股骨头骨骺滑脱等疾患的保髋治疗有深入研究,熟练掌握髋膝关节置换技术。现任中国康复医学会修复与重建专业委员会保髋学组主任委员、《中国解剖与临床杂志》和《中国骨与关节杂志》特邀编委。发表文章30余篇;承担首都特色基金1项。获华夏医疗科技进步二等奖1项;中华医学会医疗进步三等奖1项;总医院医疗成果二等1项;总医院课题1项。

程徽,
参考文献:
[1] Novais EN, Ferraro SL, Miller P, Kim YJ, Millis MB, Clohisy JC. Periacetabular Osteotomy for Symptomatic Acetabular Dysplasia in Patients ≥40 Years Old: Intermediate and Long-Term Outcomes and Predictors of Failure. J Bone Joint Surg Am. 2023. 105(15): 1175-1181.
[2] NEPPLE J J, PARILLA F W, PASHOS G E, et al. Outcomes of Periacetabular Osteotomy for Borderline Acetabular Dysplasia[J]. J Bone Joint Surg Am, 2023,105(2):137-144.
[3] Flemig A, Selley RS, Essilfie A, et al. The Effects of Arthroscopic Labral Repair on Patient-Reported Outcomes in the Setting of Periacetabular Osteotomy. Am J Sports Med. 2023. 51(5): 1217-1223.
[4] Vuillemin N, Meier MK, Moosmann AM, Siebenrock KA, Steppacher SD. Retrotilt of the Pelvis During Periacetabular Osteotomy: How to Avoid a Systematic Error Resulting in Acetabular Retroversion and Possible Femoroacetabular Impingement. Am J Sports Med. 2023. 51(5): 1224-1233.
[5] LEOPOLD V J, SZAREK A, HIPFL C, et al. Changes in Sports Activity After Periacetabular Osteotomy: A Qualitative and Quantitative Analysis[J]. Am J Sports Med, 2023,51(2):481-486.
[6] CURLEY A J, PADMANABHAN S, CHISHTI Z, et al. Periacetabular Osteotomy in Athletes With Symptomatic Hip Dysplasia Allows for Participation in Low-, Moderate-, and High-Impact Sports, With Greater Than 70% Return to Sport for Competitive Athletes: A Systematic Review[J]. Arthroscopy, 2023,39(3):868-880.
[7] ORNER C A, HAWS B E, REUTER J, et al. Patient-Reported Outcomes Are Similar in the First 2 Years After Staged Versus Combined Hip Arthroscopy and Periacetabular Osteotomy for Hip Dysplasia[J]. Arthroscopy, 2023,39(8):1857-1865.
[8] ANDRONIC O, CHAHARBAKHSHI E O, ZINGG P O, et al. No Difference in Patient-Reported Outcomes for Periacetabular Osteotomy and Hip Arthroscopy With Capsular Plication in the Setting of Borderline Hip Dysplasia: A Propensity-Matched Multicenter Study With Minimum 5-Year Follow-up[J]. Arthroscopy, 2023:S0749-8063(23)00539-00539X [pii].
[9] RUZBARSKY J J, COMFORT S M, RUTLEDGE J C, et al. Improved Functional Outcomes of Combined Hip Arthroscopy and Periacetabular Osteotomy at Minimum 2-Year Follow-Up[J]. Arthroscopy, 2023:S0749-8063(23)00513-00513 [pii].
[10] ANDRONIC O, GERMANN C, JUD L, et al. Factors influencing patient-reported outcomes following periacetabular osteotomy and open osteochondroplasty in the setting of borderline hip dysplasia[J]. Bone Joint J, 2023,105-B(7):735-742.
[11] FISCHER M, NONNENMACHER L, MöLLER A, et al. Psychological Factors as Risk Contributors for Poor Hip Function after Periacetabular Osteotomy[J]. J Clin Med, 2023,12(12):4008.
[12] LEOPOLD V J, HIPFL C, ZAHN R K, et al. Periacetabular Osteotomy with a Modified Fixation Technique Using K-Wires Shows Clinical Results Comparable to Screw Fixation at Mid-Term Follow-Up[J]. J Clin Med, 2023,12(19):6204.
[13] CURLEY A J, ENGLER I D, RUH E R, et al. Periacetabular osteotomy after failed hip arthroscopy demonstrates improved outcomes in a heterogenous patient population: a systematic review[J]. Knee Surg Sports Traumatol Arthrosc, 2023,31(6):2090-2102.
[14] CHANG Y Y, LEE C C, LIN S C, et al. The favorable outcome of Bernese periacetabular osteotomy for the hip osteoarthritis in multiple epiphyseal dysplasia[J]. Orphanet J Rare Dis, 2023,18(1):340.
[15] ROSENDAHL KRISTIANSEN A, HOLSGAARD-LARSEN A, BøGEHøJ M, et al. Hip survival after periacetabular osteotomy in patients with acetabular dysplasia, acetabular retroversion, congenital dislocation of the hip, or Legg-Calvé-Perthes disease: a cohort study on 1,501 hips[J]. Acta Orthop, 2023,94:250-256.
[16] SHIOMOTO K, HAMAI S, HARA D, et al. Objective Activity Levels and Patient-Reported Outcomes After Total Hip Arthroplasty and Periacetabular Osteotomy: Retrospective Matched Cohort Study at Mean 12-Year Follow-Up[J]. J Arthroplasty, 2023,38(2):323-328.
[17] ANDERSON L A, ERICKSON J A, KAPRON C R, et al. John Charnley Award: A Quantitative Fluoroscopic Tool Improves Acetabular Fragment Positioning in Periacetabular Osteotomy[J]. J Arthroplasty, 2023,38(7S):S16-S22.e1.
[18] ZHANG Z, REN N, CHENG H, et al. Periacetabular osteotomy for Tönnis grade 2 osteoarthritis secondary to hip dysplasia[J]. Int Orthop, 2023,47(7):1707-1714.
[19] SHON H C, PARK W S, CHANG J S, et al. Long-term results of Bernese periacetabular osteotomy using a dual approach in hip dysplasia[J]. Arch Orthop Trauma Surg, 2023,143(2):591-602.
[20] AITKEN H D, MILLER A, RIVAS D, et al. Radiographically successful periacetabular osteotomy does not achieve optimal contact mechanics in dysplastic hips[J]. Clin Biomech (Bristol, Avon), 2023,104:105928.
[21] AHMAD S S, GIEBEL G M, PERKA C, et al. Survival of the dysplastic hip after periacetabular osteotomy: a meta-analysis[J]. Hip Int, 2023,33(2):306-312.
[22] TøNNING L U, O'BRIEN M, SEMCIW A, et al. Periacetabular osteotomy to treat hip dysplasia: a systematic review of harms and benefits[J]. Arch Orthop Trauma Surg, 2023,143(6):3637-3648.
[23] 钱据霖, 孙立, 黄海峰,等. 改良Bikini入路髋臼周围截骨术治疗50岁以下发育性髋关节发育不良的早期效果[J]. 中华外科杂志,2023,61(11):968-975.
[24] TüRKöZü T. Does epinephrine use reduce perioperative blood loss during pelvic and femoral osteotomy with open reduction of the patients with developmental dysplasia of the hip?[J]. Jt Dis Relat Surg, 2023,34(3):694-699.
[25] CURLEY A J, PADMANABHAN S, CHISHTI Z, et al. Periacetabular Osteotomy in Athletes With Symptomatic Hip Dysplasia Allows for Participation in Low-, Moderate-, and High-Impact Sports, With Greater Than 70% Return to Sport for Competitive Athletes: A Systematic Review[J]. Arthroscopy, 2023,39(3):868-880.
[26] AHMAD S S, GIEBEL G M, PERKA C, et al. Survival of the dysplastic hip after periacetabular osteotomy: a meta-analysis[J]. Hip Int, 2023,33(2):306-312.
[27] DORNACHER D, LUTZ B, FUCHS M, et al. Acetabular deficiency in borderline hip dysplasia is underestimated by lateral center edge angle alone[J]. Arch Orthop Trauma Surg, 2023,143(7):3937-3944.
[28] DORNACHER D, LUTZ B, FUCHS M, et al. Treatment of borderline hip dysplasia with triple pelvic osteotomy: preoperative values of acetabular index and lateral center edge angle can indicate overcorrection[J]. Arch Orthop Trauma Surg, 2023,143(10):6139-6146.
[29] TANAKA S, FUJII M, KAWANO S, et al. Joint awareness following periacetabular osteotomy in patients with hip dysplasia[J]. Bone Joint J, 2023,105-B(7):760-767.
[30] FUJII M, KAWANO S, UENO M, et al. Clinical results of periacetabular osteotomy with structural bone allograft for the treatment of severe hip dysplasia[J]. Bone Joint J, 2023,105-B(7):743-750.
[31] KINOSHITA K, SEO H, MATSUNAGA T, et al. Clinical Outcomes for Total Hip Arthroplasty with and without Previous Curved Periacetabular Osteotomy[J]. J Clin Med, 2023,12(2):694.
[32] OSAWA Y, SEKI T, TAKEGAMI Y, et al. Factors affecting return to sports after eccentric rotational acetabular osteotomy[J]. Orthop Traumatol Surg Res, 2023,109(4):103442.
[33] IGEI T, NAKASONE S, ONAGA M, et al. Visualization of acetabular coverage with radar chart before and after curved periacetabular osteotomy in dysplastic hips[J]. J Orthop Sci, 2023,28(5):1034-1040.
[34] DORNACHER D, LUTZ B, SGROI M, et al. Age and magnitude of acetabular correction impair bone healing after triple pelvic osteotomy[J]. Arch Orthop Trauma Surg, 2023,143(11):6599-6607.
[35] DORNACHER D, SGROI M, FREITAG T, et al. Acetabular orientation in triple pelvic osteotomy: is intraoperative fluoroscopy reliable?[J]. Arch Orthop Trauma Surg, 2023,143(7):3715-3723.
[36] DORNACHER D, KELSCH M, SGROI M, et al. Screw fixation after tripe pelvic osteotomy is reliable: changes of acetabular correction are rare and do not correlate with risk factors[J]. J Orthop Surg Res, 2023,18(1):709.
[37] JABER A, BANGERT Y, GATHER K, et al. Functional outcome and athletic level after arthroscopic repair followed by triple pelvic osteotomy in patients with labral tears resulting from acetabular dysplasia[J]. Orthopadie (Heidelb), 2023,52(9):767-772.
[38] UEMURA K, HIRAIWA T, OKAMOTO M, et al. The anterior center edge angle has limited ability to predict three-dimensional coverage of the femoral head in patients with developmental dysplasia of the hip undergoing curved periacetabular osteotomy[J]. Arch Orthop Trauma Surg, 2023,143(3):1323-1330.
[39] CHENG H, ZHANG L, LUO D, et al. Determining anterior hip coverage in patients with hip dysplasia using the anterior center-edge angle on Lequesne's false-profile radiograph and on computed tomography[J]. J Hip Preserv Surg, 2023,10(1):42-47.
[40] HODEL S, FLURY A, HOCH A, et al. Three-dimensional analysis of functional femoral antetorsion and the position of the greater trochanter in high-grade patellofemoral dysplastic knees[J]. Knee, 2023,42:37-43.
[41] CHENG H, ZHANG Z, SUN W, et al. Can we determine anterior hip coverage from pelvic anteroposterior radiographs? A study of patients with hip dysplasia[J]. BMC Musculoskelet Disord, 2023,24(1):522.
[42] 习伟, 邢新博, 王飞峨,等. 股骨前倾角3种测量方法的对比研究[J]. 中华解剖与临床杂志,2023,28(11):703-708.
[43] SHEPHERD M C, CLOHISY J C, NEPPLE J J, et al. Derotational femoral osteotomy locations and their influence on joint reaction forces in dysplastic hips[J]. J Orthop Res, 2023,41(11):2474-2483.
[44] 谷旺, 程楠楠, 张振东,等. 髋关节发育不良伴股骨前倾角异常增大成人患者联合截骨术的疗效[J]. 生物骨科材料与临床研究,2023,20(4):4-8.
[45] CHEN B P, ÇOBANOğLU M, SEES J P, et al. Recurrent hip instability after hip reconstruction in cerebral palsy children with spastic hip disease[J]. J Orthop Sci, 2023,28(1):156-160.
[46] DWAN L N, GIBBONS P, JAMIL K, et al. Reliability and sensitivity of radiographic measures of hip dysplasia in childhood Charcot-Marie-Tooth disease[J]. Hip Int, 2023,33(2):323-331.
[47] SILVERSTEIN R S, WANG D D, HARUNO L S, et al. Bethlem Myopathy (Collagen VI-Related Dystrophies): A Retrospective Cohort Study on Musculoskeletal Pathologies and Clinical Course[J]. J Pediatr Orthop, 2023,43(2):e163-e167.
[48] SAWANO K, NYUZUKI H, NAGASAKI K, et al. A case of adolescent trichorhinophalangeal syndrome undergoing pelvic osteotomy for bilateral acetabular dysplasia[J]. J Orthop Sci, 2023,28(6):1501-1504.
[49] TAYLOR T N, BRIDGES C S, DURUEWURU A T, et al. How Often Do Patients Presenting With Severe Adolescent Idiopathic Scoliosis Have Underlying Hip Dysplasia?[J]. J Pediatr Orthop, 2023,43(10):e798-e803.
[50] CHARLES-LOZOYA S, CHáVEZ-VALENZUELA S, COBOS-AGUILAR H, et al. Closed reduction evaluation in dysplastic hip with the Ömeroğlu system in children aged 24 to 36 months[J]. Medicine (Baltimore), 2023,102(9):e32649.
[51] EL-SAYED M, HAMMAD M E, KHALIFA A M, et al. Modified Capsulorrhaphy Technique in Open Reduction of Developmental Dysplasia of the Hip[J]. J Pediatr Orthop, 2023,43(8):e625-e632.
[52] CUMMINGS J L, OLADEJI A K, ROSENFELD S, et al. Outcomes of Open Reduction in Children With Developmental Hip Dislocation: A Multicenter Experience Over a Decade[J]. J Pediatr Orthop, 2023,43(6):e405-e410.
[53] ASLAM F, JAMIL K, HTWE O, et al. Postsurgical Analysis of Gait, Radiological, and Functional Outcomes in Children with Developmental Dysplasia of the Hip[J]. Sensors (Basel), 2023,23(7):3386.
[54] TOMARU Y, KAMEGAYA M, SAISU T, et al. Radiologic Changes After 10 Years Postreduction in Developmental Dysplasia of the Hip Treated With Different Reduction Methods and Risk Factors for Osteoarthritis[J]. J Pediatr Orthop, 2023,43(8):e633-e638.
[55] KIANI S N, GORNITZKY A L, MATHENEY T H, et al. A Prospective, Multicenter Study of Developmental Dysplasia of the Hip: What Can Patients Expect After Open Reduction?[J]. J Pediatr Orthop, 2023,43(5):279-285.
[56] YU J, CHEN T, LYU X, et al. Is Hip Medial Ultrasound More Accurate Than Radiography for Determining the Status of Hip Reduction in Children Treated With a Spica Cast? A Retrospective Diagnostic Accuracy Study[J]. Clin Orthop Relat Res, 2023,481(3):592-605.
[57] ZEIN A, KHALIFA A A, ELSHERIF M E, et al. Are the outcomes of single-stage open reduction and Dega osteotomy the same when treating DDH in patients younger than 8 years old? A prospective cohort study[J]. J Orthop Traumatol, 2023,24(1):43.
[58] JóźWIAK M, GRZEGORZEWSKI A, NAPIONTEK M, et al. The significance of the Dega osteotomy[J]. J Pediatr Orthop B, 2023,32(3):207-210.
[59] DANIşMAN M, ÇETIK R M, TUNCAY O, et al. Intraoperative medial wall disruption in Dega pelvic osteotomy: Does it effect the radiographic outcome at medium-term?[J]. Saudi Med J, 2023,44(7):687-693.
[60] YAMAMOTO Y, SAISU T, HARADA Y, et al. Simultaneous open reduction and Z-shaped modified Salter osteotomy for developmental dysplasia of the hip: A report of two cases[J]. J Orthop Sci, 2023,28(5):1184-1188.
[61] SEGAWA Y, JINNO T, MATSUBARA M, et al. A cross-sectional study evaluating patients' preferences for Salter innominate osteotomy[J]. J Orthop Sci, 2023,28(6):1298-1302.
[62] DERE K I, TOPAK D, BILAL Ö, et al. Smith c/b ratio and teardrop figure measurements; Can it be used in the follow-up of patients who underwent salter innominate osteotomy?[J]. Medicine (Baltimore), 2023,102(37):e35278.
[63] SUN J, MU Y, CUI Y, et al. Application of 3D-printed osteotomy guide plates in proximal femoral osteotomy for DDH in children: a retrospective study[J]. J Orthop Surg Res, 2023,18(1):315.
[64] CHO Y J, CHAE I S, SONG M H, et al. When to Combine Acetabular Osteotomy in Patients With Proximal Femoral Deformity Causing Residual Hip Dysplasia/Subluxation After Reduction of Developmental Dysplasia of the Hip[J]. J Pediatr Orthop, 2023,43(9):560-566.
[65] GEBHARDT C, GöTTLING L, BUCHBERGER L, et al. Femur reconstruction in 3D ultrasound for orthopedic surgery planning[J]. Int J Comput Assist Radiol Surg, 2023,18(6):1001-1008.
[66] KAISER D, HOCH A, STERN C, et al. Accuracy of pelvic measurements on virtual radiographic projections based on computed tomography scans compared to conventional radiographs pre- and postoperatively[J]. Arch Orthop Trauma Surg, 2023,143(6):2965-2971.


 京公网安备11010502051256号
京公网安备11010502051256号