不伴有脊柱侧凸的胸椎后路固定
2022-09-21 我要说
来源:《脊柱外科住院医师进阶精要》
主译:仉建国
引言
在上个世纪,胸椎内固定植骨融合技术获得了明显的进步并得到广泛的应用,这种进步也是在多种其他技术尝试反复失败的基础上获得的。从20世纪中叶开始,脊柱内固定时的使用、植骨融合术以及影像学技术的进步大大的提高了术中操作的精准度以及术后的临床疗效。
1953年,Paul Harrington医生开始设计发明Harrington棒内固定系统用于脊柱侧凸的治疗,该系统由椎板钩以及与之相连的不锈钢内固定棒组成。此后,植骨融合术被用于Harrington内固定技术,其在预防内固定相关并发症方面具有重要作用,而内固定并发症是此前文献中报道的最常见的并发症。
上世纪70年代,Eduardo Luque提出了一种新的内固定系统,其由节段性的椎板下钢丝固定于内固定棒组成。该内固定系统固定强度更佳,减少了术后使用支具的必要性,但其神经系统并发症发生率较高。
在同一时期,椎弓根螺钉的应用慢慢的流行起来。椎弓根螺钉最早于1949年由Michele和Krueger报道,其优势在于可以进行脊柱三柱固定、固定强度更大以及内固定节段更短。椎弓根螺钉植入技术经历了一系列的改革并在上世纪80年代开始得到广泛应用。如今,椎弓根螺钉已经成为治疗胸腰椎退变性疾病、肿瘤、创伤、感染以及畸形等最常采用的内固定方式。
解剖
胸椎是脊柱中相对僵硬的区域。肋椎关节以及胸廓会增加胸椎的稳定性,限制了胸椎的侧屈以及旋转。胸椎的抗压能力是其他部位脊柱的三倍,其刚度的增加有助于抵抗压力以保护心脏以及双肺。
大多数人的胸后凸角度平均为20°~40°。胸椎椎体以及椎间盘的楔形变以及直立时重力中线位于椎体前方是导致胸椎后凸的原因。需要注意的是,胸椎后凸会随着年龄增长而增加,此外,在强直性脊柱炎患者中也会增加。在强直性脊柱炎患者胸椎外伤后内固定时,医生必须按照术前的胸椎后凸进行棒的预弯,因为脊柱过伸可导致神经系统并发症,并且会导致内固定物张力增大,增加内固定失败风险。
T4~T9的椎间孔狭窄,但直径最窄的椎管位于T11水平。因此,这些水平的脊髓对于退变或者转移性肿瘤等占位病变的耐受力较低。
与腰椎相比,胸椎的椎弓根较短,测量结果为15~20mm。胸椎椎弓根的外侧皮质坚密,其中内壁以及下壁的强度最大。椎弓根的直径在上胸椎以及下胸椎最大,而在T4-6水平最窄,在这些狭窄的节段进行椎弓根螺钉置入是具有挑战性的。矢状面上胸椎椎弓根与上终板之间的角度约为头倾15°;椎弓根的横向角在T1-2为20°~30°,中胸椎为10°,在T10-12为0~10°。
以往认为胸椎椎弓根是均一的圆柱形结构,但随着CT三维重建影像学技术的进步,很多解剖变异被发现。多数椎弓根因内侧壁外凸以及外侧壁凹陷而呈倒泪滴形。最后,对于关节突关节朝向的了解也非常重要。大多数胸椎的上关节突朝向后侧并轻度朝向外侧。在下胸椎,上关节突的朝向逐渐向腰椎过渡,变为朝向内侧。
适应证
后路椎弓根螺钉内固定广泛应用于创伤、肿瘤、感染以及退变性畸形。椎弓根螺钉向前进入椎体,可以同时作用于脊柱的前后柱并获得坚强的节段性固定。此外,后路切口的延长比较容易,在术中可根据需要延长内固定节段。
对于骨质疏松患者,可在置入螺钉前在椎体内注入骨水泥或者将骨水泥注射入空心、带有侧孔的椎弓根螺钉来增强固定的强度。这些技术可将抗拔出力提高约30%~90%。在椎弓根解剖发育不佳无法置入螺钉或者固定节段内存在活动性感染时,不能使用椎弓根螺钉。当椎弓根直径小于4mm时,不宜采用椎弓根螺钉,需要使用钉钩混合或者全钩联合内固定棒进行固定。
手术治疗
椎弓根螺钉内固定
当胸椎椎弓根狭窄时,椎弓根螺钉的置入会很具有挑战性。文献报道,胸椎椎弓根螺钉的位置不佳发生率高达3%~55%。文献中螺钉位置不佳发生率变异较大,其主要原因为医生的经验不同、患者是否存在脊柱畸形以及对螺钉位置不佳的定义不同。
多数情况下螺钉位置不佳并不会引起症状,且可通过作用于椎弓根、肋骨以及椎体获得足够的骨组织固定。然而,椎弓根螺钉偏内和偏下时可导致脊髓或者出口神经根损伤。因此,了解胸椎椎弓根的解剖变异以及胸椎椎弓根入钉点的标志非常重要。偶尔情况下,胸椎椎弓根过于狭窄,不适合使用椎弓根螺钉,此时需要选择其他的固定手段。
术前计划
在计划进行胸椎后路内固定时,术前计划非常重要,还需做好固定的备选方案。术前CT扫描可用来评估骨骼形态、制订手术计划以及测量椎弓根径线。手术前应当考虑到使用骨钩固定的可能性并进行准备,以备术中选择使用。
开放手术
在通常情况下,患者俯卧于中空的体位架上,胸部以及髋部使用体位垫,或者俯卧于平的床面上,胸部使用圆柱形体位垫。对于胸椎后凸过大的患者(例如强直性脊柱炎),Wilson体位架是一个很好的选择。在体位摆放时,要注意在骨性突起的部位放置衬垫以防压伤。在中下胸椎进行手术时,双上肢应当外展、上举。
在切开切口之前,需要使用正侧位X线透视确定手术节段。皮肤消毒铺单后,采用正中切口,向外侧剥离椎旁肌显露目标手术节段的横突。在透视确认手术节段准确之前,需要保留脊柱后方张力带结构(棘上以及棘间韧带)的完整性。术者需要避免对固定融合节段近端的关节突关节以及棘间、棘上韧带的医源性破坏,因为这些结构不在融合范围内,对这些结构的破坏会增加术后发生近端交界性后凸的风险。
根据内外以及头尾侧的解剖标志来确定椎弓根螺钉的入钉点,其在胸椎的不同区域是不同的。在T1、T2以及T10-12,椎弓根螺钉的入钉点为横突的上1/3与峡部外侧缘的交点。在T3-9,入钉点更加偏头侧,位于横突上缘与上关节突外侧1/2的交点(图1)。
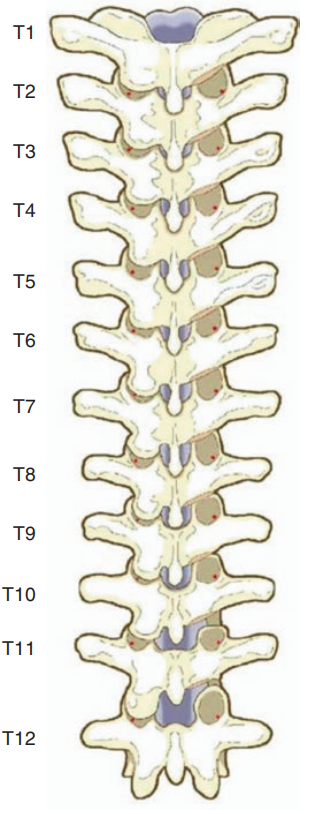
图1 红点为胸椎椎弓根理想的入钉点。在左侧,关节突被保留。在右侧,下关节突被切除。该图获得Springer Science and Bus Media BV授权。
在确定入钉点以后,使用高速磨钻磨除入钉点后方的皮质。若入钉点准确,术者通常可看到椎弓根松质骨内流出鲜血。此后,使用椎弓根探针穿过椎弓根的松质骨。在进行这一操作时,需要注意触觉反馈并根据椎弓根边缘的皮质骨产生的阻力来调整钉道的走向。钉道通常与峡部垂直,其横向角度变异较大,T1为25°~30°,T12为0°~5°。当椎弓根探针进入20mm时,使用球形探针确认椎弓根四壁完整,并确认基底位于椎体内。
在椎弓根螺钉钉道制备完成后,使用比椎弓根螺钉直径小0.5~1mm的丝攻进行钉道准备,之后再使用球形探针确认钉道四壁。此时,若对钉道的位置或者走向存在疑问时,可使用椎弓根定位标记插入钉道,采用术中透视对钉道进行确认。
最后,置入椎弓根螺钉。在术前CT上对每颗螺钉的直径和长度进行规划对于准确置钉是有帮助的。术者必须小心的按照丝攻完成的钉道的矢状面以及横向角度置入椎弓根螺钉。在拧入螺钉时,最初几圈应当操作轻柔,以使得螺钉的螺纹可自行寻找椎弓根,防止螺钉偏离钉道。在植入所有椎弓根螺钉后,需要进行正侧位X线透视以确认椎弓根螺钉的位置是否合适。肋间肌以及腹部肌肉诱发电位监测有助于确认椎弓根螺钉的位置准确与否,但这种方式的敏感性不高。当刺激电流小于8mA时,需要怀疑椎弓根内壁或者下壁破裂。
在完成椎弓根螺钉置入之后,选择合适长度的棒并进行预弯。在没有侧凸以及其它畸形的情况下,棒的预弯相对比较简单,与脊柱正常后凸相符合即可。
补救措施
在一些患者中,由于椎弓根直径小于4或者5mm或者多次尝试置钉失败导致椎弓根完整性受到破坏,从而无法使用椎弓根螺钉。在这种情况下,可以采用“内-外-内”的技术来进行置钉。在横突上选择椎弓根外的入钉点,钉道穿过肋椎关节后再进入椎体的前中部。
作为一种备选方法,在胸椎也可使用固定于椎弓根、椎板或者横突的骨钩来进行固定。在使用胸椎椎弓根钩时,首先使用骨刀切除下关节突。使用椎弓根探子从下一节段上关节突上方进入椎管,从目标节段的峡部椎板下方穿过直至目标椎弓根的下壁。之后使用开口向上的的骨钩沿同一路径进入,牢固固定于椎弓根的下部。
胸椎所有节段均可安全地使用椎板下骨钩进行固定,使用刮匙或者椎板剥离器从椎板的下缘分离黄韧带。之后将开口向上的骨钩置于该间隙,并将之牢固固定与椎板下面。也可使用同样的方法置入开口向下的椎板上骨钩。在使用该方法时,分离椎板下间隙的时候需要非常的小心,因为这个部位的硬膜已经没有黄韧带保护。可使用垂体咬钳咬除椎板上缘部分骨质为椎板上骨钩的置入创造安全的区域。横突钩可用于不伴有骨质疏松的患者的T1-10固定。使用刮匙或者横突探子在横突的上内侧制作一个骨膜下间隙,之后使用开口向下的骨钩固定于横突的上缘以获得坚强的固定。
并发症
胸椎椎弓根螺钉技术的并发症比腰椎椎弓根螺钉要常见,而且通常发生于手术中。最可怕的并发症之一是螺钉突破椎弓根内壁导致严重的神经损伤。椎弓根内壁破裂发生率高达25%。由于胸椎的脊髓张力高于其他部位,螺钉突破内壁是非常危险的。在螺钉突破内壁后,应当进行椎板切除、直视硬膜;若硬膜破裂,应当进行缝合修补。在这种情况下,尽管缺乏证据支持,可以静脉使用糖皮质激素以减轻脊髓的炎症反应。
螺钉突破外壁的发生率高达30%,有损伤周围重要结构的风险,例如主动脉、肺(导致气胸)以及其它邻近脏器的损伤。另外,螺钉过长突破前壁的发生率为8%,可能损伤主动脉、下腔静脉或食管。
其它围手术期并发症发生率较低,但也应引起重视,包括椎弓根骨折(1%)、螺钉松动(1.5%)以及感染(高达4%)。
胸椎经皮椎弓根螺钉内固定
在过去十年,微创胸椎椎弓根螺钉技术变的越来越受欢迎。该技术在透视引导下经皮穿刺进行,可以作为一种备选方案用于前路胸椎减压融合,例如椎间盘切除、椎体切除之后的二期后路固定融合或者应用于脊柱创伤。当需要进行后路减压时,开放手术通常是最好的选择。
经皮胸椎椎弓根螺钉技术的主要优势为减少软组织的剥离从而减少出血及输血的风险,还可降低感染的风险并减少术后疼痛、减少麻醉剂的使用、缩短术后恢复时间以及住院时间。该技术尤其适用于前路进行肿瘤切除、二期进行后路固定的转移性肿瘤的患者。
经皮胸椎椎弓根螺钉技术的主要缺点为无法进行直视且无法制备确切的植骨床。除此之外,因该技术需要增加术中透视,外科医生射线暴露的增加也需要引发关注。
手术技术
经皮胸椎椎弓根螺钉内固定技术可在术中CT或者X线透视引导下进行。当使用X线透视引导时,需要拍摄与终板平行、棘突位于正中且与双侧椎弓根距离相等的正位。沿椎弓根外缘做皮肤切口标记,皮肤切口长度要足以容纳螺钉的延长杆。使用Jamshidi穿刺针分别在左右侧于9点或者3点的部位进行穿刺。
穿刺针自外向内前进约10~25mm,注意不要突破椎弓根内壁。在这个深度时,穿刺针的应当进入椎体的后缘,此时需要进行侧位X线透视确认穿刺针的位置。之后通过穿刺针放置导丝,确保钉道位于椎弓根内。此后,使用空心的丝锥穿过导丝经椎弓根进行攻丝,再置入空心椎弓根螺钉、移除导丝。其它节段可以重复同样的步骤进行椎弓根螺钉置入。每个螺钉均连接有延长杆,合适长度的内固定棒通过延长杆进行筋膜下穿棒并与各螺钉相连固定。
结论
胸椎后路固定技术在过去70年得到了明显的发展,现代后路胸椎固定技术已经成为安全且可重复的技术。对于具有合适适应证的患者来说,经皮椎弓根螺钉技术是一个很好的选择,但该技术不能进行后路椎管减压以及制备确切的后方植骨床。
尽管椎弓根螺钉已经成为胸椎内固定的主流技术,年轻的脊柱外科医生不能忘记其它内固定技术,例如已经使用数十年的骨钩以及钢丝技术,这些技术仍有其重要位置,可以作为备选方法或者补救方案。
(王升儒译,翟吉良校)
书籍简介

北京协和医院骨科仉建国教授领衔主译的《脊柱外科住院医师进阶精要》是一本专门针对脊柱外科住院医师培养的指导手册,内容涵盖了脊柱解剖、手术入路、手术要点以及注意事项等,紧贴临床实际,既有基础理论,又有前言知识,内容全面、翔实可信,既可作为我国脊柱外科住院医师的培训教材,也可用作高年资骨科医师的参考用书。
主译简介
仉建国


 京公网安备11010502051256号
京公网安备11010502051256号