“非典型”颈椎病之三:颈源性头痛
2021-11-23 我要说
来源:海军军医大学附属长征医院脊柱一科
作者:崔成 审校:刘洋
常有病人因“头痛”来脊柱外科门诊就诊,我们通常的建议是神经内科、疼痛科就诊,病人会被告知,“头痛与颈椎没有关系”。那么,到底颈椎疾病是否会导致头痛?颈椎与头痛之间是否没有关系?我们“非典型”颈椎病系列之三就为大家介绍“颈源性头痛”的相关概念并进行文献回顾。
------
文献对于颈源性头痛的定义为始于颈部的单侧疼痛,是一种慢性复发性头痛,通常在颈部活动后开始;它通常伴随着颈部活动度(ROM)的缩小,易与偏头痛、紧张性头痛或其他原发性头痛综合征相混淆[1]。1925年,Barre[2]提出了“颈后交感神经综合征”,将头痛与颈后部交感神经缺失联系起来。从那时起,不少文献称头痛可能起源于颈部[3,4]。Sjaastad[3]在1983年世界头痛会议首次提出“颈源性头痛”(cervicogenic headache,CEH)”来定义起源于颈部的头痛。据估计,CEH的患病率在1%到4%,常见于30-44岁的人群,男女比例大致相等[4-6]。
头痛作为颈椎病变相关的非典型症状,国内外相关报道较少,确切的发病机制及发病率尚不明确。Yabuki[7]等人提出:大约三分之一的颈椎病患者在手术之前伴有头痛症状,而Pang[8]等人的一组研究也表明:166例颈椎病患者中,CEH出现的概率约为30%。由于CEH的患者极易与偏头痛、紧张性头痛等其他类型头痛相混淆,因此常常出现误诊或漏诊。
CEH区别于其他类型头痛最显著的特点在于:
1.CEH在影像学上常有颈椎间盘、小关节等结构的病变;
2.CEH的疼痛常常对诊断性阻滞较为敏感[9]。
一、颈源性头痛的发病机制
关于颈源性头痛的发病机制,可将上颈椎神经根(C1-3)和下颈椎神经根(C4-7)分开讨论(注:这里的上、下颈椎非颈椎解剖学概念)。Bogduk和Govind[5]首次对上颈椎病变引起头痛的解剖学机制进行了报道。他们认为上颈椎神经根(C1-3)及其分支的传入感觉汇聚到三叉神经脊束核,由于椎管内的炎性刺激或椎间盘机械压迫C1-C3神经根,其次颈椎小关节紊乱、肌肉痉挛和韧带筋膜的炎性刺激或机械卡压C1-C3神经根分支导致信号传递至三叉神经痛觉支配核,从而导致三叉神经支配区域产生疼痛,其区域常位于颞部和眶区(图1,2)。
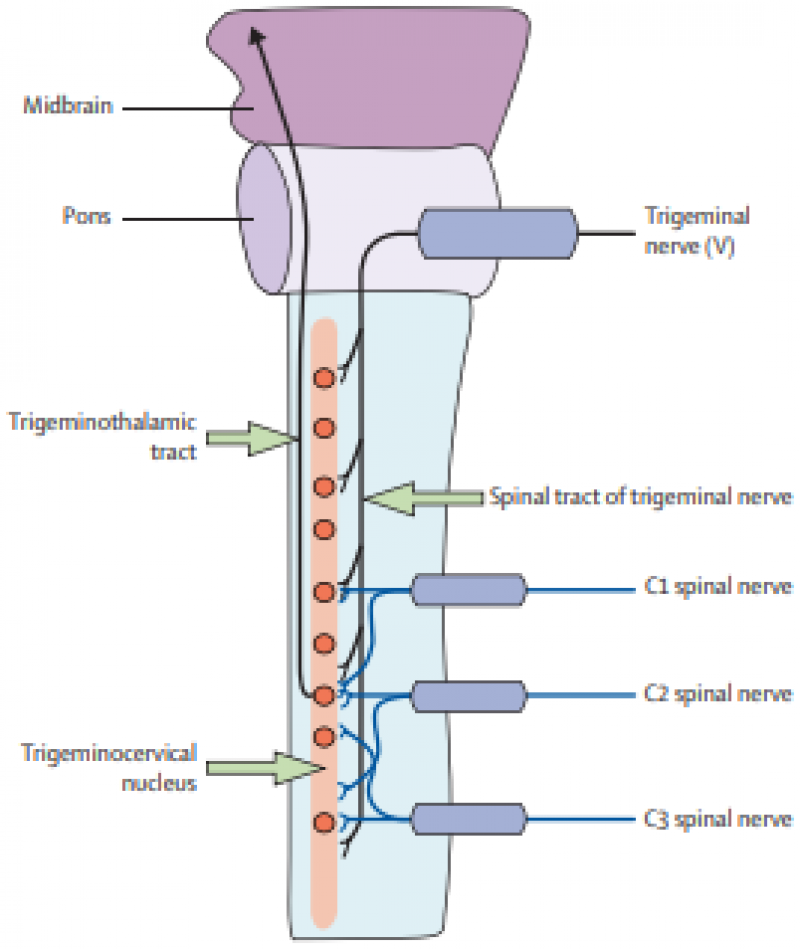
图1.上颈椎CEH机制示意图,来自Bogduk和Govind[5]
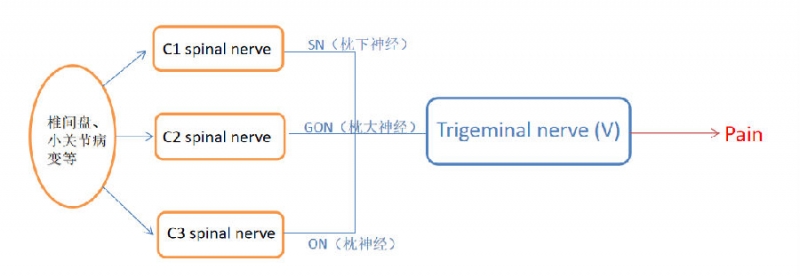
图2.上颈椎CEH机制概念图
颈部创伤、过伸过屈、劳损、颈肩部肌肉的慢性痉挛会增加三叉神经支配区域的敏感性,降低患者的疼痛阈值。较低的疼痛阈值会使患者疼痛感进一步加重[10]。根据相关文献报道,上颈椎CEH与C2-3关节突关节功能失调具有很高的相关性[11],而Dwyer等人认为:70%的CEH来源于C2-3小关节病变[12]。
有关下颈椎引起CEH的发病机制目前尚存争议,起初Bogduk和Govind[5]认为下颈椎相关神经与三叉神经之间没有直接的神经解剖学联系。但仍有很多关于下颈椎CEH的研究提示两者之间的相关性。Diener等人[13]认为 :下颈椎神经根及其分支可能汇入三叉神经的颈核和尾核,由于椎间盘退变、突出压迫下颈神经根导致三叉神经支配区域疼痛。而Edmeads[14]早在1988年提出了“颈部疼痛敏感结构”概念,其定义为肩膀、颈部肌肉和头皮之间存在关联性,因此颈部肌肉的痉挛或紧张可能激活头皮肌肉组织、导致头痛。颈椎的疼痛敏感结构包括颈神经根、颈部肌肉及其附件骨、椎动脉及分支。
Shoji Yabuki[7]回顾了既往10年接受手术治疗的147例脊髓型颈椎病患者,所有手术都是在C3和C7节段之间。发现脊髓型颈椎病患者中,31%术前有头痛,其中43%的病人头痛术后消失。
因此无论是阻滞还是手术,在很多病例中都能很大程度地缓解下颈椎颈椎病伴随的头痛,证明了部分头痛的确与颈椎病相关。
二、颈源性头痛的临床特征和诊断
CEH通常表现为始于颈部的单侧疼痛,是一种慢性复发性头痛,常在颈部运动后开始。通常伴随着颈部活动度(ROM)的缩小[1]。最显著的特点是从颈部开始并辐射到额颞区的疼痛、辐射到同侧肩膀和手臂的疼痛、以及颈部运动引起的疼痛[16]。当头痛逐渐加重,疼痛最终可能会反射到对侧,引起双侧头痛,但通常原发侧头痛程度更为剧烈[17]。
中国疼痛研究会(CASP)[18]专家关于颈源性头痛的共识中总结了CEH的症状特点:
1.CEH是一种慢性单侧头痛;
2.疼痛首先出现在颈部或枕部,然后辐射到同侧额颞区和眶区,颞区是最常见的受影响区域;
3.CEH通常是一种深、钝、胀、紧、无搏动的疼痛。额颞区通常疼痛最为严重,颈部运动、疲劳或不健康的颈部姿势会加重头痛,休息后可缓解;
4.头痛可能呈间歇性,持续数小时至数天,但在后期,可能会呈持续性疼痛;
5.颈部僵硬和活动受限,并伴有同侧肩部或上肢疼痛;
6.大多数患者还伴有恶心、耳鸣、头晕、畏音、畏光、视力模糊或睡眠障碍等症状。
CEH诊断较为困难,因为与其他类型的头痛有许多共同特征,因此掌握CEH的诊断原则很重要。CEH的诊断通常是基于详细的病史、体格检查和神经系统症状的综合评估,国内通常采用国际头痛疾患分类(ICHD)第三版[19]的诊断原则来诊断CEH。该标准主要提示头痛与颈椎的病变呈正相关,且对疑似颈椎结构或其供应神经诊断性阻滞后头痛消失。
对于部分诊断困难的病例,当临床特征、影像学表现和神经生理学结果不一致的情况下,进行选择性神经根阻滞是对CEH诊断的有效方式。然而,这种神经根阻滞容易造成椎动脉及脊髓损伤引起灾难性的后果,选择及操作时应该谨慎。
三、颈源性头痛的治疗
尽管在许多研究及文献报道中,CEH的患者接受了手术治疗,能获得较为满意的症状改善[7,8,20],但对于大部分CEH的患者,最常用的还是保守治疗。CEH通常首选物理治疗,物理治疗包括手法治疗(例如,牵引、放松和脊椎按摩)、特定训练疗法(例如,静态和动态伸展和训练),以及侧重于颈部和肩关节或上肢的低负荷耐力肌肉锻炼(中等强度的证据)[22,23]。
有研究表明[23],使用物理疗法的患者在7周的随访中,大约76%的患者头痛频率降低了50%以上,35%的患者完全缓解;在12个月时,72%的患者头痛频率降低了50%以上,但尚未报道完全缓解的病例。
常用的保守治疗方法还包括:
1、药物治疗:常用的药物[24,25]包括非甾体抗炎药(NSAIDs);肌肉松弛剂如替扎尼定、巴氯芬和盐酸乙哌利松,替扎尼定具有胃保护作用和良好的安全性,可与非甾体抗炎药联用;神经性疼痛严重的患者可以使用抗癫痫药物和抗抑郁药物。用于此目的的常用药物包括加巴喷丁、普瑞巴林等。
2、关节注射,包括寰枢关节注射[26]、C2/3关节突关节注射[27]。
3、神经阻滞,包括颈神经根阻滞[15]、第三枕神经及枕大神经[28]等阻滞。
微创介入治疗:
最常用的为射频治疗[29],包括射频热凝和脉冲射频;其它少见的如经皮激光椎间盘减压术等治疗,微创治疗通常能取得较为满意的短期疗效[30],但总体转归如何还需进行长期系统的随访。
手术治疗:
手术治疗为病因治疗,对于影像学提示颈椎病变如神经根管道明显狭窄、脊髓受压明显且伴随神经症状的患者,手术是必要的。Dwyer等人[12]认为70%的CEH来源于C2-3小关节病变。手术治疗可以在一定程度上解除颈椎的小关节病变及椎间盘突出、神经受压等引发头痛的病因。Shoji Yabuk[7]也证实了这个观点:在他们研究的147例脊髓型颈椎病患者中,31%术前有头痛,其中43%的头痛术后消失。如果要确定手术对CEH的作用,还需进行进一步的、长时间的临床研究。
颈源性头痛(CEH)在临床中较为常见,其临床特征可区别于其它类型头痛。目前针对CEH的诊疗方法很多,但缺乏确切的“金标准”。在实践过程中,CEH的面纱逐步被揭开,通过不断地研究与经验积累,对颈源性头痛的认识也不断加深,以往认识的偏差与谬误不断得到纠正。对门诊患者,我们脊柱外科医生也不再会简单的告知,“头痛与颈椎无关”。
参考文献:
1.Kane AW, Diaz DS, Moore C. Physical Therapy Management of Adults with Mild Traumatic Brain Injury. Semin Speech Lang. 2019 Feb;40(1):36-47.
2.Fredriksen TA, Hovdal H, Sjaastad O. “Cervicogenic headache”: clinical manifestation. Cephalalgia. 1987;7(2):147–160.
3. Sjaastad O, Saunte C, Hovdahl H, Breivik H, Gronbak E. “Cervicogenic” headache. An hypothesis. Cephalalgia. 1983;3 (4):249–256.
4.Evers S. Comparison of cervicogenic headache with migraine. Cephalalgia. 2008;28(1 Suppl 1):16–17.
5. Bogduk N, Govind J. Cervicogenic headache: an assessment of the evidence on clinical diagnosis, invasive tests, and treatment. Lancet Neurol. 2009;8(10):959–968.
6.Sjaastad O. Cervicogenic headache: comparison with migraine without aura; Vågå study. Cephalalgia. 2008;28(Suppl 1):18–20.
7.Yabuki S, Takatsuki K, Otani K, Nikaido T, Watanabe K, Kato K, Kobayashi H, Handa JI, Konno S. Headache in Patients with Cervical Spondylotic Myelopathy. Pain Res Manag. 2020 Sep 28;2020:8856088.
8.Pang X, Liu C, Peng B. Anterior Cervical Surgery for the Treatment of Cervicogenic Headache Caused by Cervical Spondylosis. J Pain Res. 2020 Nov 2;13:2783-2789.
9.Blumenfeld A, Siavoshi S. The Challenges of Cervicogenic Headache. Curr Pain Headache Rep. 2018 Jun 13;22(7):47.
10.Al Khalili Y, Ly N, Murphy PB. Cervicogenic Headache. 2020 Aug 26. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2020 Jan–.
11.. Lord SM, Barnsley L, Wallis BJ, Bogduk N. Third occipital nerveheadache: A prevalence study.J Neurol Neurosurg Psychiatry.1994;57:1187-1190.
12.Dwyer A, Aprill C, Bogduk N. Cervical zygapophyseal joint pain patterns. I: A study in normal volunteers. Spine (Phila Pa 1976). 1990 Jun;15(6):453-7.
13.Diener HC, Kaminski M, Stappert G, Stolke D, Schoch B. Lower cervical disc prolapse may cause cervicogenic headache: prospective study in patients undergoing surgery. Cephalalgia. 2007 Sep;27(9):1050-4.
14.Edmeads J: The cervical spine and headache. Neurology 38:1874-1878, 1988.
15.Persson LC, Carlsson JY, Anderberg L. Headache in patients with cervical radiculopathy: a prospective study with selective nerve root blocks in 275 patients. Eur Spine J. 2007 Jul;16(7):953-9.
16.Zwart JA. Neck mobility in different headache disorders. Headache. 1997 Jan;37(1):6-11.
17.Sjaastad O, Fredriksen TA, Pfaffenrath V (1998) Cervicogenic headache: diagnostic criteria. Headache 38:442–445.
18.Xiao H, Peng B, Ma K, Huang D, Liu X, Lu Y, Liu Q, Lu L, Liu J, Li Y, Song T, Tao W, Shen W, Yang X, Wang L, Zhang X, Zhuang Z, Liu H, Liu Y. The Chinese Association for the Study of Pain (CASP): Expert Consensus on the Cervicogenic Headache. Pain Res Manag. 2019 Apr 1;2019:9617280.
19.Headache Classification Committee of the International Headache Society (IHS), “Te international classification of headache disorders, 3rd edition,”Cephalalgia, vol. 38, no. 1,pp. 1 –211, 2018.
20.Liu JJ, Cadena G, Panchal RR, Schrot RJ, Kim KD. Relief of Cervicogenic Headaches after Single-Level and Multilevel Anterior Cervical Diskectomy: A 5-Year Post Hoc Analysis. Global Spine J. 2016 Sep;6(6):563-70.
21. C. Fern´ andez-de-las-Peñas and M. L. Cuadrado,“Physical therapy for headaches,”Cephalalgia, vol. 36, no. 12,pp. 1134–1142, 2016.
22.A. R. Gross, J. P. Paquin, G. Dupont et al., “Exercises for mechanical neck disorders: a Cochrane review update,”Manual Terapy, vol. 24, pp. 25–45, 2016.
23.Jull G, Trott P, Potter H, et al. A randomized controlled trial of exercise and manipulative therapy for cervicogenic headache. Spine 2002; 27: 1835–43.
24.H. van Suijlekom, J. Van Zundert, S. Narouze, M. van Kleef,and N. Mekhail, “6. Cervicogenic headache,”Pain Practice,vol. 10, no. 2, pp. 124–130, 2010.
25.C. Fernández-de-las-Peñas and M. L. Cuadrado, “Terapeutic options for cervicogenic headache,”Expert Review of Neurotherapeutics, vol. 14, no. 1, pp. 39–49, 2014.
26.S. N. Narouze, J. Casanova, and N. Mekhail, “Te longitudinal effectiveness of lateral atlantoaxial intra-articular steroid injection in the treatment of cervicogenic headache,”Pain Medicine, vol. 8, no. 2, pp. 184–188, 2007.
27.L. Barnsley, S. M. Lord, B. J. Wallis, and N. Bogduk, “Lack of effect of intraarticular corticosteroids for chronic pain in the cervical zygapophyseal joints,”New England Journal of Medicine, vol. 330, no. 15, pp. 1047–1050, 1994.
28.D. M. Biondi, “Cervicogenic headache: a review of diagnostic and treatment strategies,”Journal of the American Osteopathic Association, vol. 105, no. 2, pp. 16S–22S, 2005.
29.J. F. Hamer and T. A. Purath, “Response of cervicogenic headaches and occipital neuralgia to radiofrequency ablation of the C2 dorsal root ganglion and/or third occipital nerve,”Headache: Te Journal of Head and Face Pain, vol. 54, no. 3,pp. 500–510, 2014.
30.T. Gabrhel´ık, P. Mich´ alek, and M. Adamus, “Pulsed radiofrequency therapy versus greater occipital nerve block in the management of refractory cervicogenic headache: a pilot study,”Prague Medical Report, vol. 112, no. 4, pp. 279–287,2011.
作者简介
崔成
海军军医大学附属长征医院脊柱一科在读硕士研究生。
刘洋
医学博士,海军军医大学附属长征医院脊柱一科副主任、教授、主任医师、硕士生导师。上海市“曙光学者”,上海市白玉兰科技人才,海军军医大学优秀青年学者,海军军医大学“5511”青年后备人才。师从我国著名脊柱外科专家袁文教授,在复杂颈椎疾病、颈椎畸形与脊柱侧弯畸形等方面有较深入的研究。
现任中华医学会骨科学分会青年委员会委员,上海医学会骨科学分会青年委员会副主委兼脊柱组组长,中国医师协会骨科医师分会青年委员会颈椎组组长,中国骨科菁英会成员,全军骨科学会脊柱学组秘书长,全军骨科学会青年委员会副主委,国家自然科学基金委同行评议专家,国际AO Spine学会会员。
先后获得国家自然科学基金资助8项(第一申请人6项),省部级基金8项。第一完成人获教育部科技进步二等奖1项、全军医疗成果三等奖1项,获第六届全国临床创新与发明大赛二等奖,承担国家一流本科生课程1项。发表文章70余篇,其中SCI论文30余篇(最高影响因子14.92分)。参编专著8部,获得国家专利5项,国际发明专利2项。荣立个人三等功2次。


 京公网安备11010502051256号
京公网安备11010502051256号