重视股骨转子间骨折内固定的手术细节
2021-06-30 我要说
作者:纪方 佟大可
上海市骨科内植物重点实验室
上海交通大学医学院附属笫九人民医院骨科
来源:中华创伤骨科杂志2020年4月第22卷第4期
股骨转子间骨折是临床上非常常见的下肢骨折,整体上患者的平均年龄呈增高趋势,手术治疗是股骨转子间骨折的首选治疗方案。多年来,国内外同道致力于提高手术技术、改善麻醉方式、加强围手术期管理等一系列措施以改善股骨转子间骨折疗效,取得了令人瞩目的成绩。
但是,综合报道老年股骨转子间骨折仍有20%-30%的并发症和17%的死亡率[1]。这其中内固定手术是导致不良后果最关键的一环,忽视手术细节是罪魁祸首,临床工作中需加以重视。
一、术前读片——读懂影像学信息
正确判定的骨折稳定性或不稳定性将决定内置物的选择。同时正视普通X线片的局限,发挥CT和三维重建的优势。AO分型中A1.1、A2.1型以外的骨折都属于不稳定型股骨转子间骨折,其特点是骨折断端移位、断面间存在分离骨块,以及伴有内外侧柱损伤。此类骨折采用股骨近端髓内钉固定更具生物力学优势,髓内固定比髓外固定的力臂更短,前者分担了载荷,在骨折愈合前承载更大的应力。术前将不稳定型骨折误读为稳定型骨折是临床较常见的错误,这需要正确理解AO新分型的变化和影像学信息之间的关系。
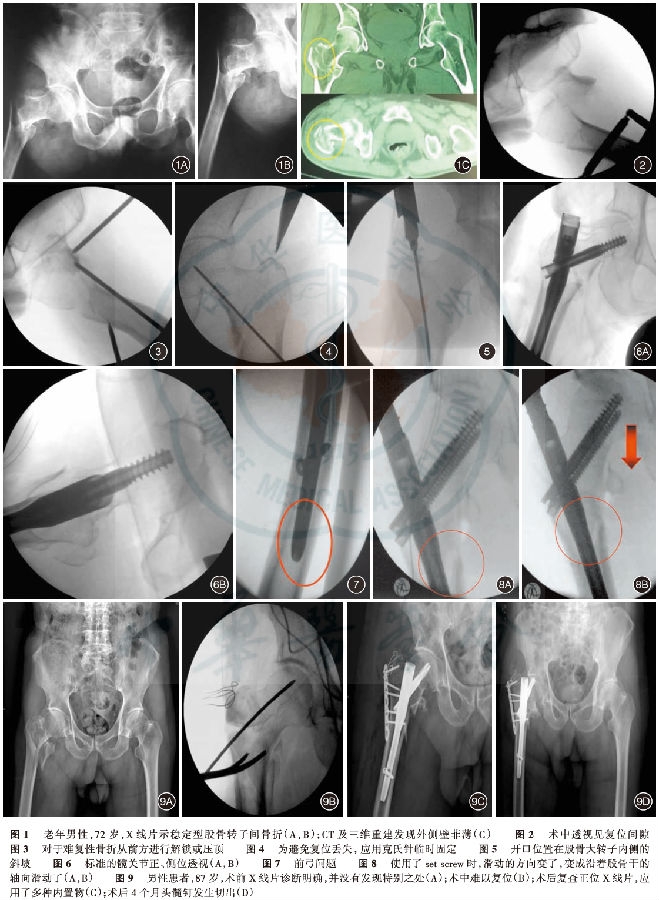
我们曾经遇到这样的病例(图1),根据术前X线片诊断为稳定型股骨转子间骨折,拟选择动力髋螺钉(dynamic hip screw,DHS)固定,但是经过CT检查和三维重建发现,是外侧壁存在骨折的股骨转子间骨折。对于此类骨折单纯的正、侧位X线片提供的信息有限,从理论上讲,CT和三维重建对于直观的骨折描述是有帮助的,对于特殊病例应推荐使用。
术前评估的错误也体现于对影像资料的阅读不足,比如存在隐性骨折线没有被发现,术中出现移位;股骨转子部外侧壁存有纵裂骨折线,但是摄X线片有遮挡和旋转没有被发现;最重要的还是没有充分理解骨折分类,没有读懂骨折的内容造成判断失误,其中外侧壁骨折或菲薄以及忽视潜在不稳定因素是失误的关键。
二、重视复位
(一)复位标准
任何骨折解剖复位无疑是最好的。但对于股骨转子间骨折除了很少的两部分骨折外,解剖复位是很难的。对于粉碎性骨折来说,对位对线要良好,恢复颈干角和前倾角。中国人的颈干角平均为128°,前倾角为12°~15°。正确判断患者的颈于角和前倾角,可以通过术中标准正、侧位透视以及通过健侧的摄片(CT平扫)对比来实现。复位的另一个标准就是骨折端的皮质要接合紧密,尤其在侧卧透视片复位间隙(图2)应小于5mm[2],“骨折治疗的AO原则”建议术中判断复位的质量,标准的正、侧位片是必须的。也有学者[3]认为,髋部评估有时还应加拍斜位X线片,就是通过增加投照角度以期获得更多的影像信息。
(二)难复性股骨转子间骨折
大约有11%的患者通过常规闭合复位方法不能达到复位要求,称之为难复性(irreducibility)股骨转子间骨折。2017年,我们团队介绍了“难复性股骨转子间骨折的临床分型与治疗”[4]。近年来,随着病例数的增加和认识的深入,对“难复性”有了进一步认识。
一般来说,股骨小转子是完整的,无论是与近端相连还是与远端相连,甚至是一半连近端一半连远端,此类骨折都是难复的。原因是由于髂腰肌的附着牵拉和长尖(long spike)交锁,可以局部切断或松解髂腰肌解锁。针对这些难复性骨折,侧卧位也是一个选择,松弛的髂腰肌对复位的干扰要小得多。涉及矢状位的难复性骨折,可能需要从前方来解锁或压顶(图3)。虽然从解剖学的角度看,股血管、股神经和骨折区域还有一定距离,但是额外建立复位通道仍然需要保护上述结构。外侧壁的不完整让臀中肌和股外侧肌缺少了着力点,韧带牵张复位不起作用,虽然发生率很低,但值得关注。此类骨折复位可能需要先重建外侧壁,再进行复位。
难复性股骨转子间骨折给我们的警示在于,要充分认识此类骨折而果断采取措施,而不是在反复尝试复位失败后才恍然大悟。股骨转子间骨折内固定最大的问题并不是血供破坏,而是复位不良造成的力学不稳。因此微创切开复位是解决这类问题的良方,切忌反复尝试复位和降低复位标准。
(三)一期复位丢失
髓内钉与钢板不同,是一种“占位”的内置物。这种骨内占位会导致开口和置钉中一期复位丢失。究其原因在于,虽然骨折已经复位,但是各个骨折块之间缺乏固定,仅仅靠肌肉、韧带等软组织夹板才维持的这个位置。在髓内钉操作过程中,会打破这种位置的维持,那就是出现一期复位丢失。
最常见的移位方式是近端骨块的内移导致颈干角减小,发生髋内翻,这种情况的固定失败率很高。遇到这种情况,应对的方法就是“重建骨性通道”:其一,重新复位,为了避免再移位骨折端做临时固定(图4)。其二,向内扩口,在开口处用工具顶着向内扩髓,重建正确骨性通道以使主钉无阻力插入。
三、注重外侧壁损伤重建
“股骨转子间外侧壁”的概念于2004年由Gotfried[5]提出,认为外侧壁对股骨转子间骨折内固定的稳定性跟后内侧一样起着关键作用。虽然对于股骨近端外侧壁的解剖划分还存在争议,但其对骨折内固定的保护作用越来越受关注。2013年,Hsu等[6]总结了大量的临床病例,发现即便术前没有骨折的外侧壁,也可能在术中发生骨折,而导致DHS固定的失效。此种情况为“菲薄的外侧壁”,而且给出了界限值20.5mm。这个理念被新版的股骨近端骨折AO分型所接受并引用。
对于伴有外侧壁损伤的股骨转子间骨折,处理难度极大,目前尚未取得共识。大多数学者主张内固定应以髓内固定为主,近端锁定钢板作为补充;同时可采取螺钉、捆绑带或钢板固定的方法重建损伤的外侧壁;尤其需要指出的是骨折断端的复位是一切重建和固定的基础!
四、规范操作细节
无论选择哪种内置物,按照内置物本身的要求操作、细致操作都是获得良好愈合的必备要素。DHS和锁定接骨板的操作相对简易,而髓内钉手术操作涉及很多细节。
(一) 复位与开口
股骨转子间骨折的开口是要在骨折复位成功之后的,这也是髓内钉手术的原则。在牵引床上的复位,要遵循外展、外旋、牵引、内旋、内收的顺序,绝大多数都可以获得满意的复位。股骨近端髓内钉大部分的开口是固定的,在正位上,开口位于大转子顶点;在侧位上,开口位于中前1/3。在实际的操作中,冠状位上的开口点要向内移一点(图5),大概的位置在大转子内侧的斜坡。事实上我们经过后续一系列操作之后,髓内钉尾的位置就在股骨大转子的中点。
(二)扩髓和置钉
股骨转子间骨折髓内钉固定并不是一定要扩髓的,只有在骨质好的年轻人、髓腔过细导致的置钉困难以及二次复位强调骨性通道等原因时才要扩髓。扩髓是导致隐性失血的原因之一, 尤其需要重视高龄患者。置钉最常见的问题是过深或过浅。过浅往往是因为髓腔相对髓内钉是偏细的,可以考虑扩髓或更换更细的髓内钉,此时不能用暴力。过深多是由于操作上不够仔细。髓内钉的深浅,要以头髓钉在股骨颈的位置来判断。头髓钉在股骨颈的中心是最佳位置,这可以保证更小的尖顶距(tip-apex distance,TAD)。
(三)禁用锤子,尤其对于未经扩髓的患者
插入髓内钉的关键是徒手把持髓内钉,轻轻地来回旋转逐渐推入。不推荐使用锤子打入,因为可导致医源性的股骨骨折。若推进困难,股骨干需要进行扩髓,防止髓内钉的梗阻或髓内钉与弓形的股骨于不匹配,使得髓内钉顶在股骨前方的骨皮质。
(四)操作中的细节
操作的细节决定一台手术的成败,透视就是其中之一。透视的目的是获得标准的髋部正、侧位像(图6)。在牵引床上,我们通过观察下肢内旋的情况来判断患者休位。通常情况下,下肢内旋,髌骨向前,C型臂X线机与地面垂直,此刻获得的是髋关节正位像,但是对于某些需要下肢外旋复位的骨折,我们在透视正位时就需要注意了,因为这种情况并不多见,容易被忽视。
髋关节的侧位透视是手术中的难点,由于前倾角的存在,侧位并不是C型臂X线机获得标准正位后再旋转90°。很多时候,我们得到的并不是侧位而是轴位。在术中复位的时候,骨折造成侧位的成像更加难以判断。这就要求术者时刻关注患者体位和C型臂位置,也要非常熟悉正常的髋部影像。
(五)术中骨折
粗暴的操作是术中骨折的主要原因。有时股骨转子间骨折髓内固定不需要扩髓,只需开口和建立骨性通道。但对于髓腔狭小、前弓较大的患者还是建议扩髓,否则置钉很容易造成骨折。另外一个骨折常见的原因是锁钉钻孔失误,由于医源性操作等因素造成的二次或多次钻孔, 增加了锁定孔局部发生骨折的概率。
股骨前弓也是一个问题(图7)。直钉对于股骨近端弯曲是一个矛盾。 问题表现在两个方面:置钉困难和术后持续的大腿痛,这甚至是门诊复查的最多主诉,而且是取出内固定的主要原因。解决前弓有以下3个方案:其一,在开口的时候,人为将开口位置偏前,相当于增加了髓内钉通道的有效直径。这种方法的弊端在于对技术要求很高,缺乏可复制的经验,而且改善置钉困难和术后大腿痛的效果有限。其二,更换长钉。股骨髓内钉长钉的设计是带有前弓的,可以解决这个问题,但是需要在术前就做好判断和规划,准备好手术器械,这个方案的弊端在于长钉是需要扩髓的,会增加手术时间和出血量,对于老年患者会增加术中和术后风险。其三,目前巳经有自带前弓的股骨近端髓内钉产品投入临床使用,很好地解决了这个问题。而对于前弓非常大或髓腔非常细的患者,髓内钉应是禁忌。
五、避免头髓钉切出,正确理解TAD
无论是DHS还是髓内钉,头髓钉切出都是比较严重的并发症。文献报道,切出的概率为1.1%~6.0%,个别报道的DHS可以达到20%。切出带来的结果包括骨折不愈合、畸形愈合和股骨头坏死,这些都是需要再次手术才能解决的。
TAD是由Baumgaertner等[7]1995年描述的,这个参数在术中有助于确定头髓钉的深度和中心化程度。已经证实TAD小于25mm,一般来说即可预知治疗成功;但大多数的创伤学家将标准定为TAD小于20mm。为避免TAD过大,头髓钉的理想位置应包括两个平面,即螺钉应打到软骨下骨10mm以内,并确保在股骨头中央。2012年,Kuzyk等[8]提出了一个新的与TAD相关的指标,即股距TAD(cal-TAD),是以股骨距线与股骨头的交点与螺钉尖端连线的相对距离作为参考,而不是以股骨颈的中央线与股骨头的交点与螺钉尖端连线的相对距离。这个理论的提出,很好地解释了某些螺钉位置偏下导致TAD增大但是仍然获得很好愈合的现象。
我们的经验是良好的复位、内置物的正确选择和放置、能够把TAD控制在理想的范围内是预防头髓钉切出的基础条件。无论参照TAD还是cal-TAD,侧位片上头髓钉的位置应居中(股骨头颈中央)且接近关节面;正位片上依然首选头髓钉居中(两个中心要求),可使TAD尽可能小。若患者的颈干角和髓内钉的颈干角不一致,通常会将主钉深入,使cal-TAD最小。
六、滑动控制与位置螺钉置入
对于稳定的股骨转子间骨折,滑动加压是非常有利于骨折愈合的,但前提是头髓钉滑动的方向垂直于骨折线且骨折对位良好,滑动加压增加骨折面的接触和稳定从而促进愈合。对于不稳定的股骨转子间骨折,滑动不能产生加压,常使骨折固定失去稳定作用,此时位置螺钉显得非常重要。骨折越是粉碎,头髓钉滑动的距离越长,说明无控制的滑动降低了骨折固定稳定性,是导致固定失败的主要原因。逆股骨转子间骨折也是同样的道理,为控制滑动增强稳定,需要置入位置螺钉锁定。
位置螺钉的应用,可以改变滑动和滑动的方向。不使用位置螺钉的时候,滑动方向是沿着股骨颈的方向(如前述),在使用了位置螺钉时,滑动的方向变了,变成了沿着股骨干的轴向滑动(图8)。因此,选择滑动还是不滑动,向哪个方向滑动,关键在于骨折类型和我们选择的内置物。
股骨转子间骨折内固定术面临着很多的问题,更多的涉及手术操作细节问题。如病例(图9)所示,没有注意到细节,即使罗列更多种内置物,仍然无法改变手术失败的结局。如果术者可以在术前认真评估骨折类型、预判术中复位难度、选择合适的内置物(髓内钉长钉、Gamma钉等),可能就是另外一种结局。
参考文献(滑动查看)





 京公网安备11010502051256号
京公网安备11010502051256号