脊柱退变性疾病矢状位平衡的代偿
2015-05-26 文章来源:北京大学第一医院 李淳德 我要说
脊柱退变,包括小关节的增生、椎间盘突出、伸肌群的萎缩等都会引起脊柱正常生理曲线的改变,最常表现为腰椎前凸的丢失。当脊柱矢状位的局部出现异常时,机体会启动多种代偿机制来维持总体平衡。这是自我调节的过程,然而却需要增加能耗,导致疼痛及活动受限等症状。对于手术患者,未能恢复良好的矢状位曲线不仅降低手术的疗效而且会明显增加邻近节段退变的风险。因此,对老年脊柱退变性疾病患者的诊疗,尤其是行内固定手术的术前计划,需要充分评估矢状位的平衡情况,理解其中的代偿机制。
脊柱全长侧位片的测量需要涉及到多个影像学参数,或许让人觉得枯燥乏味。临床上我们推荐按以下步骤来评估矢状位的状态,便于理解。
第一步:了解患者的理想矢状位曲线
退变的过程会使得正常的脊柱生理曲线发生改变,可能已“面目全非”,故需要一个相对稳定可靠的“线索”帮助我们从病变状态下了解患者的理想曲线。骨盆作为将躯干的受力向下肢传导的过度区域,对脊柱、尤其是腰椎的形态有重要影响。骨盆投射角(PI, Pelvic Incidence)定义为髋轴(双侧股骨头中心的连线)中点至骶骨平台中点与经骶骨平台的垂线所成的角。PI值在个体成年后基本维持不变,除非骨盆的结构发生改变。PI值的大小与理想的腰椎前凸(LL, Lumbar Lordosis)值近似相等。而胸椎后凸的值一般较腰椎前凸小10°以上。因此,PI便是解决问题的关键,在测量了PI值之后,我们可以大致推测出患者的理想矢状位曲线。
第二步:判断患者整体的矢状位平衡状态
目前临床上最常用的判断矢状位平衡的方法为颈7铅垂线(C7PL, Cervical 7 Plumb Line)法。当C7PL位于骶骨后上角前方5cm以上时则定义为整体失平衡。而随着对参与矢状位平衡代偿机制的理解,颈7铅垂线法也存在一些不足之处。例如部分胸腰段后凸畸形的病人,临床症状很重,然而C7PL通过代偿机制却处在正常范围内。(图1)Roussouly等提出脊柱骶骨角(SSA, Spino-Sacral Angle)的概念,定义为C7椎体中点与骶骨平台中点连线和骶骨平台间所成的角,对于高加索人群正常值约135°。脊柱存在后凸畸形时,SSA值减小。该法也可快速、简便的辅助判断整体平衡,然而在国内还缺少相关报道。
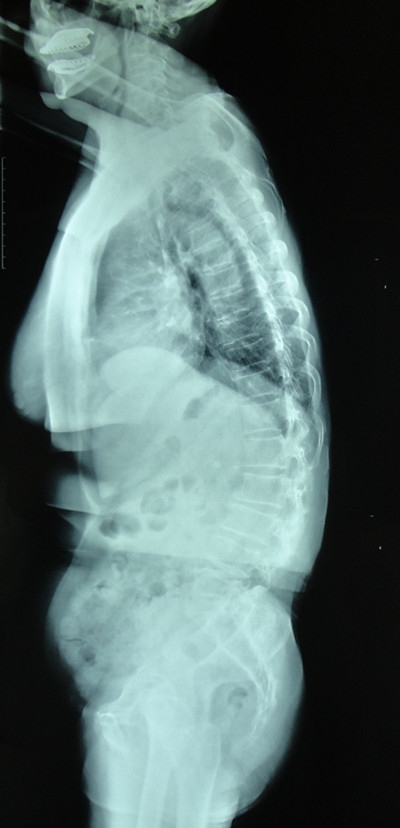
图1.老年脊柱退变性胸腰段后凸畸形的患者,可见下腰椎L4/5、L5/S1间隙明显过伸,L4椎体轻度后滑脱,骶骨变平提示有骨盆后倾代偿,而胸椎的后凸亦明显减小。通过以上代偿方式,患者颈7铅垂线至骶骨后上角的距离约为5cm,整体并未出现明显失衡。
越来越多的学者建议将矢状位整体平衡分为三大类:第一类为平衡型,第二类为代偿型,第三类为失平衡型。前两者的区别即为机体是否启动代偿机制来维持平衡。Barrey等建议用比值的方法来进行分类。定义骶股间距(SFD, Sacro-Femoral Distance)为髋轴中点至骶骨后上角的距离。计算C7PL至骶骨后上角的距离与SFD的比值。当C7PL位于骶骨后上角后方时为负数,位于前方时为正数。理想状态C7/SFD<0,0<C7/SFD<0.5为平衡代偿,C7/SFD>0.5为失平衡。
第三步:明确其中的代偿机制
对于是否存在代偿机制,按照脊柱、骨盆、下肢的顺序进行观察。
在脊柱区域,当腰椎发生退变时,首先由临近节段通过过伸进行代偿。例如L4-5的退变可使得上腰椎(L1/2、L2/3)及L5/S1间隙的曲度增大。椎体的过伸后仰,向后的剪切应力增加,可加速小关节的退变,导致椎体的后滑脱,也能一定程度使得重心相对后移。而对于胸椎部位,当腰椎前凸减小时,胸椎后凸也相应减小维持平衡。当胸椎后凸值超过腰椎前凸值时,矢状位的失平衡往往会由胸腰椎曲线的转折点(IP, Inflexion Point)加速进展,胸椎后凸进一步增大。对于部分严重病例,甚至可见颈椎前凸加大。
骨盆可以通过后倾的方式来代偿矢状位平衡。反应骨盆后倾程度的参数为骨盆倾斜度(PT, Pelvic Tilt)。随着后倾的加重,PT值逐渐增大。Aurouer等提出理想的PT=0.37*PI-7°。骶骨倾斜角(SS, Sacral Slope)为骶骨平台与水平线之间的夹角。SS实际上与下腰椎的前凸值相等。而正常下腰椎应占腰椎前凸的2/3以上。由几何关系可知,PI=PT+SS。当PT>SS时,我们则认为骨盆已参与代偿。
下肢可以通过屈膝的方式使重心后移,但往往会导致膝关节的疼痛和疲乏。当股骨干与铅垂线间成角大于5°时,定义存在屈膝代偿。此时病人往往整体矢状位也处于失平衡的状态。
理解代偿机制最重要的意义在于,手术方案设计时应注意纠正患者的代偿状态。Lamartina等根据畸形的部位及其代偿机制对病理状态下的矢状位曲线进行了分型,其中包括胸腰段后凸、腰椎后凸、下腰椎后凸、全脊柱后凸等等共八类。上述四类最为常见,且均存在骨盆代偿。若骨盆代偿程度重,且L5/S1间隙存在退变,为了减少远端交界处病变纠正骨盆后倾,远端固定节段可能需延长至骶骨甚至需要融合至髂骨。此外,临床上区分腰椎后凸及全脊柱后凸对手术节段的选择有重要意义,主要的鉴别点则是胸椎是否已处于失代偿状态。若为腰椎后凸,根据病人具体情况矫形的上端可选择固定至L2或T10,而对于全脊柱后凸,上方固定节段可能需延长至中胸椎或上胸椎。可见,充分全面的分析患者的矢状位平衡状态能更合理的设计手术方案。
目前已报道多种方法和公式运用于术前矫形度数的计算。最简单的即是根为PI值恢复腰椎前凸。对于脊柱退变性疾病的老年患者,就诊目的主要是为了缓解疼痛和功能障碍。术中应对狭窄节段的神经根管彻底减压,矫形方面重建合适的矢状位曲线即可,而不应过度强调矫形。当患者腰椎前凸的丢失小于25°时,通过预弯连接杆多可明显改善矢状位平衡;而当腰椎前凸丢失大于25°时,则可能需要Smith-Petersen截骨、经关节突截骨或经椎弓根截骨等方法重建前凸。一般情况下,术后腰椎前凸≥PI-10°即可。若术后复查脊柱全长侧位片,患者的多种代偿机制得到纠正提示临床效果好,反之则需要仔细关注有无交界处病变等迹象。
临床脊柱矢状位平衡的研究,是随着对代偿机制的认识而逐渐深入。单纯采用颈7铅垂线的方法判断平衡已无法满足术前计划的需要。而根据颈椎、胸椎、腰椎、骨盆、下肢之间的相互联系和影响,细化矢状位的诊疗规范,由整体平衡出发切入局部,由局部平衡构建和谐整体过程,我们还有漫长的道路需要探索。


 京公网安备11010502051256号
京公网安备11010502051256号